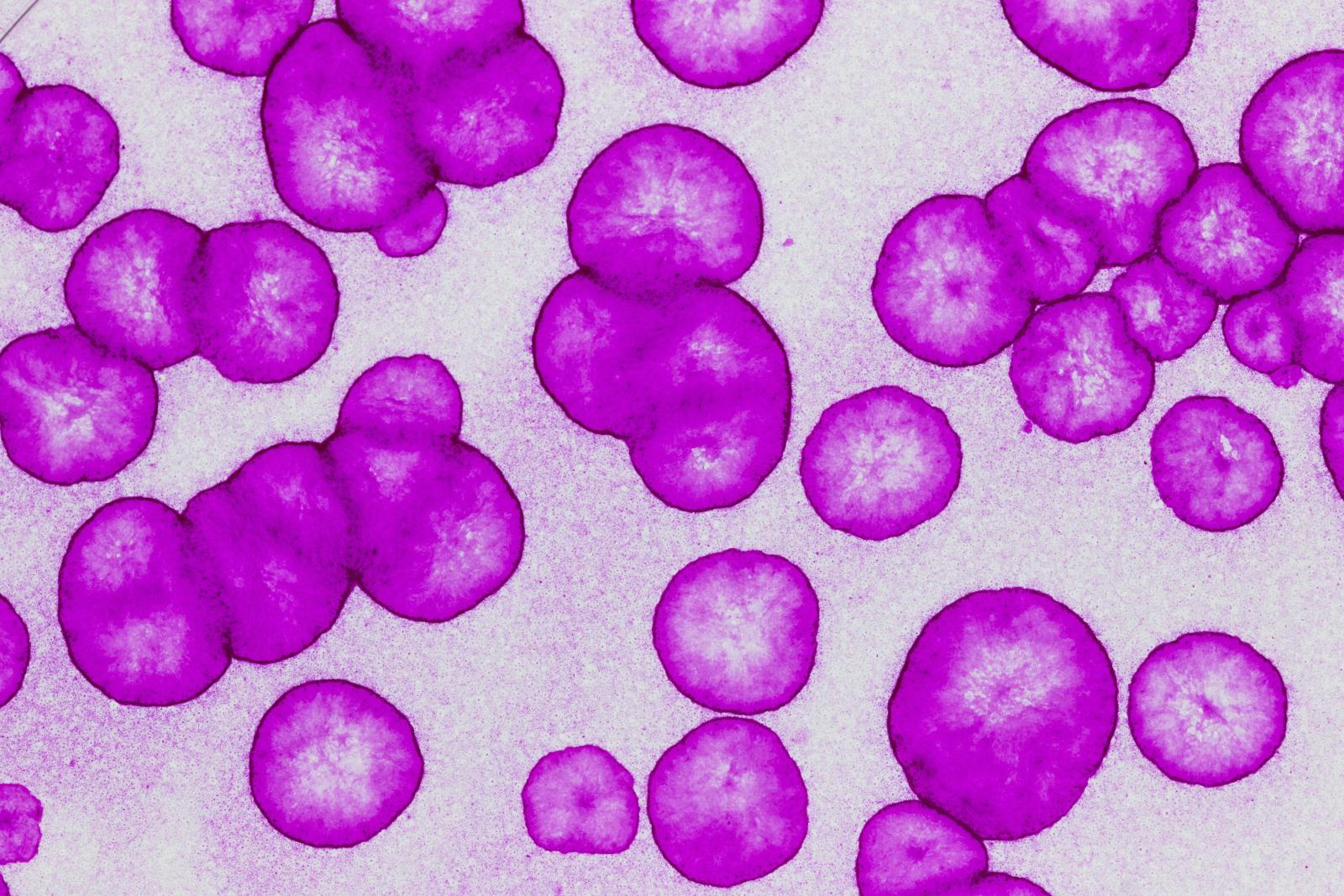
Colonie generate da un oloclone 1 © CMR Unimore - Credits Sergio Bondanza and Francesca La Mantia.
Sicuramente avrete già sentito la storia del bimbo-farfalla, così soprannominato per la fragilità della sua pelle, guarito grazie al trapianto di cellule staminali transgeniche. Sicuramente vi avrà colpito, come è successo a me, il lato fiabesco della vicenda: un bambino siriano figlio di profughi rifugiati in Germania affetto da un male oscuro e incurabile che viene salvato non da un prode cavaliere ma da uno straordinario scienziato che, a onor del vero, con barba e folti capelli bianchi somiglia più a un mago, se vogliamo mantenerci in ambito fiabesco. Ebbene, Michele De Luca, così si chiama il ricercatore, non ha compiuto una magia ma uno straordinario exploit della medicina moderna: forte delle sue conoscenze nell’ambito delle cellule staminali e della terapia genica e grazie al supporto della sua équipe di esperti e di medici coraggiosi oltre che preparatissimi ha salvato il piccolo Hassan da morte certa.

Hassan © Ruhr-University Bochum.
Nell’agosto 2015, all’età di sette anni, il bimbo è infatti ricoverato in gravi condizioni presso l’ospedale di Bochum, in Germania. Il bambino ha ormai perso circa l’80% dell’epidermide poiché affetto da epidermolisi bollosa giunzionale (JEB), una malattia genetica grave e spesso letale caratterizzata dalla fragilità strutturale e meccanica dei tegumenti causata da mutazioni nei geni che codificano la laminina-332, una proteina che compone la membrana basale dell’epidermide. Il malfunzionamento di questa proteina si traduce nella mancata adesione dell’epidermide, lo strato più superficiale della pelle, al derma, lo strato più profondo. Ciò significa che ogni piccolo trauma o frizione superficiale provoca la formazione di bolle, ulcere e ferite croniche della pelle e della mucosa con conseguente dolore e infezioni, che compromettono la qualità di vita del paziente e possono portare anche allo sviluppo di carcinoma cutaneo; il 40% dei pazienti muore prima dell’adolescenza. I medici tedeschi tentano il trapianto di pelle prelevandola dal padre ma, nonostante l’attecchimento iniziale, dopo un paio di settimane si ritrovano di nuovo di fronte a una perdita completa dell’epidermide. Febbre, dolore, infezioni: la vita del piccolo Hassan è appesa ad un filo e spesso i clinici ricorrono alla sedazione per alleviarne le sofferenze. Poi tentano l’ultima risorsa: contattano Michele De Luca, direttore del Centro di Medicina Rigenerativa “Stefano Ferrari” dell’Università di Modena che ha già trattato in passato un paio di pazienti affetti da JEB, ma su aree molto più circoscritte.
Su richiesta del ricercatore italiano al bimbo viene prelevata una piccola biopsia di pelle di 4 cm2 che il team dell’Università di Modena e dello spin-off universitario Holostem Terapie Avanzate provvede a stabilizzare in laboratorio creando delle colture di cheratinociti poi trasdotte con un vettore retrovirale contenente il cDNA del gene LAMB3. Ricreate così le cellule staminali con il DNA corretto, i ricercatori provvedono a espanderle in laboratorio fino a ottenere quasi 1 m2 di epidermide, sufficiente per l’innesto in tutto il corpo del bambino. Il trapianto viene eseguito a più riprese: gli arti, i fianchi e la schiena subiscono gli innesti nei mesi di ottobre e novembre 2015; mentre le poche aree lesionate rimanenti vengono trattate nel gennaio 2016. Già dopo un mese si osserva una rigenerazione praticamente completa nella maggior parte delle aree trattate. Nei 21 mesi successivi al trapianto, cioè dopo circa 20 cicli di rinnovamento epidermico, la situazione viene strettamente monitorata: l'epidermide rigenerata aderisce saldamente al derma sottostante, anche dopo stress meccanico indotto, guarisce normalmente e non forma vesciche. Il paziente viene dimesso nel febbraio 2016 e il mese successivo torna sui banchi di scuola. La sua epidermide è attualmente stabile e robusta e non presenta vesciche, prurito o necessita di unguenti o farmaci, ha una morfologia normale e non è stato possibile rilevare erosioni o distacchi epidermici dal derma sottostante. Ulteriori analisi hanno mostrato che l'epidermide rigenerata consiste solo di cheratinociti transgenici che producono correttamente la proteina laminina 332-β 3 appena rilevabile nella pelle del paziente al momento del ricovero. In sintesi, le colture epidermiche transgeniche hanno generato un'intera epidermide funzionale nel paziente con JEB.

Il team di Modena - Da sinistra Elena Enzo, Oriana Romano, Sonia Carulli, Alessia Secone Seconetti, Sergio Bondanza, Graziella Pellegrini, Michele De Luca, Laura De Rosa, Daniela Quaglino, Roberta Contin e Silvio Bicciato - Credits Francesca La Mantia.
Fin qui la favola a lieto fine. Ma dal punto di vista scientifico questa vicenda presenta risvolti altrettanto esaltanti. In primo luogo la pubblicazione dell’articolo sulla rivista scientifica Nature è un traguardo notevole dato che normalmente i lavori terapeutici non vengono considerati da questa testata che si concentra prevalentemente sulla ricerca di base. In questo caso i redattori hanno compreso che questo importante sviluppo clinico si è basato sulla straordinaria conoscenza delle biologia di base, nella fattispecie delle staminali epiteliali. Inoltre, i dati clinici raccolti durante 21 mesi di follow-up dopo il trapianto hanno anche incrementato le conoscenze sulla biologia della pelle umana; ad esempio, si è scoperto che la normale rigenerazione dell'epidermide è diretta da solo pochi cloni di cellule staminali in grado di auto-rinnovarsi. Il lavoro viene considerato sia un risultato tecnico pregevole che un esempio di come deve essere condotta la medicina traslazionale: ricerca e clinica devono procedere di pari passo, realizzando una collaborazione senza soluzione di continuità tra medici, scienziati, regolatori e tecnici a diversi livelli – un aspetto particolarmente importante in settori quali la biologia delle cellule staminali.
A questo proposito non si può non rimanere colpiti dalle capacità dell’équipe di Modena: essere in grado di generare ampi strati di pelle partendo da un frazione di epidermide grande quanto un francobollo significa saper gestire l’intero processo fino a ricreare la tipologia corretta di staminali, un prodotto cellulare da utilizzare come un farmaco efficace e riproducibile.

Lembo di epidermide coltivata su fibrina - © CMR Unimore.
"Fino ad oggi, il successo della terapia genica è stato di fatto limitato alle immunodeficienze congenite, curate al San Raffaele di Milano e anche al Necker di Parigi e University College Londra. Nonostante gli straordinari risultati per queste rare malattie del sangue, il lavoro di De Luca, Pellegrini e dei loro colleghi, rappresenta il primo, definitivo successo della terapia genica per una malattia che colpisce tessuti solidi del nostro corpo" ha commentato Giulio Cossu, dell'Università di Manchester. "Questo lavoro apre la strada per trattare non solo altre forme di epidermolisi bollosa, ma in principio tutte le malattie genetiche che colpiscono gli epiteli che rivestono la superficie esterna e anche gli organi interni del nostro corpo".
Un'ultima considerazione di carattere economico. Gli investimenti utilizzati per la produzione della nuova pelle di Hassan derivano dall’italiana Chiesi Farmaceutici che insieme all’Università di Modena e Reggio Emilia ha creato lo spin-off Holostem per la produzione ad uso umano delle staminali epiteliali per terapia cellulare e genica in possesso di strutture aderenti alle "buone pratiche di fabbricazione" (GMP) previste dalle regolamentazioni della Commissione europea introdotte nel 2007, le stesse GMP che hanno consentito alle autorità tedesche di approvare rapidamente l'uso compassionevole e unico della terapia JEB ancora in fase di sperimentazione clinica. Questo dimostra che gli investimenti nella ricerca a lungo termine si dimostrano redditizi e sono in grado di creare prodotti commerciali e occupazione.
Nel trionfo della ricerca italiana un solo rammarico: ad oggi la Regione Emilia Romagna resta l’unico ente pubblico a finanziare il team di De Luca che auspicherebbe un maggior sostegno dallo Stato per garantire continuità al suo personale di ricerca attualmente composto in prevalenza da precari.


