
I programmi di screening spontanei per i tumori della prostata, a partire dalla misurazione del PSA, portano benefici limitati in termini di riduzione della mortalità a livello di popolazione, ma causano la sovradiagnosi in un numero elevato di uomini. Questo significa che a molti uomini verrà diagnosticato e curato un tumore che non avrebbe in realtà mai dato sintomi né problemi. Un nuovo studio lo conferma.
I risultati di un nuovo studio suggeriscono che i programmi di screening spontanei per i tumori della prostata, a partire dalla misurazione del PSA, portano benefici limitati in termini di riduzione della mortalità a livello di popolazione, ma causano la sovradiagnosi in un numero elevato di uomini. Questo significa che a molti uomini verrà diagnosticato e curato (con tutte le conseguenze delle cure) un tumore che non avrebbe in realtà mai dato sintomi né problemi.
L'eventuale implementazione di programmi nazionali o regionali di screening organizzato per il tumore alla prostata deve avvenire quindi con molta cautela, per ridurre al minimo i danni dovuti alla sovradiagnosi, già molto diffusa in Europa e in Italia.
Anche se l'utilizzo della risonanza magnetica in caso di valori di PSA alti dovesse ridurre la sovradiagnosi, non è ancora chiaro di quanto questa possa essere ridotta, ed è dunque fondamentale valutare attentamente i rischi e i benefici di questi programmi e monitorarli continuamente con studi di popolazione attraverso i registri dei tumori di popolazione.
Tumore della prostata in Europa: i numeri
Il tumore della prostata è il tumore più diagnosticato negli uomini ed è la terza causa di morte per tumori maschili in Europa. Nell'Area Economica Europea, che comprende i 26 stati membri dell'Unione Europea, Islanda, Liechtenstein e Norvegia, e una popolazione di 219 milioni di uomini, sono circa 341.000 quelli che sono stati diagnosticati con tumori della prostata nel 2020 (pari al 23% di tutti i tumori maschili). Nello stesso anno, circa 71.000 uomini sono morti a causa di tumori della prostata (pari al 10% di tutte le morti per tumori specifici degli uomini). La grande differenza tra il numero di nuove diagnosi e quello dei decessi dovuti a questa neoplasia spiega perché sono circa 4 milioni gli europei che vivono dopo una diagnosi di tumore della prostata: pari all’1,7% di tutti gli uomini.
Gli stessi numeri in Italia sono di circa 41.000 nuove diagnosi stimate per il 2023, mentre 8000 sono i decessi e 480.000 gli uomini che vivono dopo una diagnosi di tumore della prostata. I numeri sono in crescita per tutti questi indicatori epidemiologici.
Screening del tumore della prostata con il PSA: una storia controversa
Un programma di screening di popolazione in ambito oncologico è efficace se è in grado di ridurre la mortalità per un tumore specifico (perché curandolo tempestivamente le probabilità di guarire migliorano) oppure se è in grado di ridurne l'incidenza, ovvero il numero di nuovi casi maligni (tramite la rimozione di lesioni pre-cancerogene, come avviene nel caso dei tumori della cervice uterina o del colon-retto).
Per un programma di screening di popolazione è anche essenziale che non segnali un numero troppo alto di tumori che non avrebbero alcun impatto sulla vita della persona: per esempio perché sono tumori a crescita molto lenta, o perché il paziente è affetto da altre malattie che ne comprometteranno la sopravvivenza prima del tumore stesso. Si tratta di neoplasie in fase così iniziale che il sistema immunitario è ancora in grado di eliminarle o farle regredire, oppure che non sono destinate a dare segni clinici né a mettere a rischio la vita del paziente. È quella che viene definita sovradiagnosi: la diagnosi di un tumore che, anche se non scoperto, non avrebbe causato effetti negativi sulla salute nel corso della vita di una persona, né sintomi, né tantomeno il decesso.
Nel caso del tumore della prostata, lo screening con il test del PSA (antigene prostatico specifico) ha l’obiettivo di ridurre la mortalità per cancro alla prostata, ma può portare a sovradiagnosi e sovratrattamenti, cioè a diagnosticare e curare tumori che non avrebbero causato sintomi clinici né creato problemi. Gli studi hanno mostrato che potenzialmente fino a un terzo degli uomini in età da screening potrebbe avere un tumore alla prostata, che non darà mai sintomi né problemi. I due studi randomizzati più importanti sullo screening del tumore della prostata con PSA hanno dato risultati contrastanti: proprio a causa del delicato equilibrio tra rischi e benefici mostrato da questi studi, quasi tutti i paesi europei (tranne la Lituania), hanno finora scelto di non istituire programmi di screening di popolazione per il cancro alla prostata. Al contrario, hanno preferito promuovere una decisione condivisa tra gli adulti sani - cioè, senza disturbi attribuibili a un tumore della prostata - e i loro medici riguardo la frequenza e l’età in cui effettuare test del PSA.
Le diverse attitudini individuali e le pratiche locali riguardo al test del PSA, in un contesto di screening su richiesta e opportunistico privo di protocolli chiari, potrebbero portare a un equilibrio diverso tra benefici e rischi a livello di popolazione rispetto a quanto osservato negli studi clinici randomizzati: in particolare il sospetto è che, così facendo, ci possano essere meno benefici (in termini di vite salvate) e più rischi di sovradiagnosi.
Un legame tra incidenza di tumore alla prostata e frequenza dei test del PSA
Recentemente, i ricercatori dell'Agenzia internazionale per la ricerca sul cancro (IARC) e di diversi istituti, tra cui il Centro di Riferimento Oncologico di Aviano e l'Università Sun Yat-sen di Canton in Cina, hanno analizzato le caratteristiche epidemiologiche di incidenza e mortalità per tumori della prostata in 26 paesi europei, valutando come i tassi di incidenza variano geograficamente e nel tempo, anche in relazione alla frequenza di test del PSA in ciascuna popolazione.
Tra il 1980 e il 2017, i tassi di incidenza dei tumori della prostata sono aumentati in tutta Europa, ma in modo piuttosto eterogeneo tra i diversi paesi (Figura 1). Al contrario, i tassi di mortalità erano molto più bassi e variavano molto meno rispetto ai tassi di incidenza, con una diminuzione costante nella maggior parte dei paesi e minori differenze temporali tra i vari paesi. Durante il periodo di studio, tra i paesi a più alta incidenza di tumori della prostata e quelli a incidenza più bassa è stata osservata una variazione di venti volte, in contrasto con una variazione di cinque volte nei tassi di mortalità tra paesi (Figura 1).
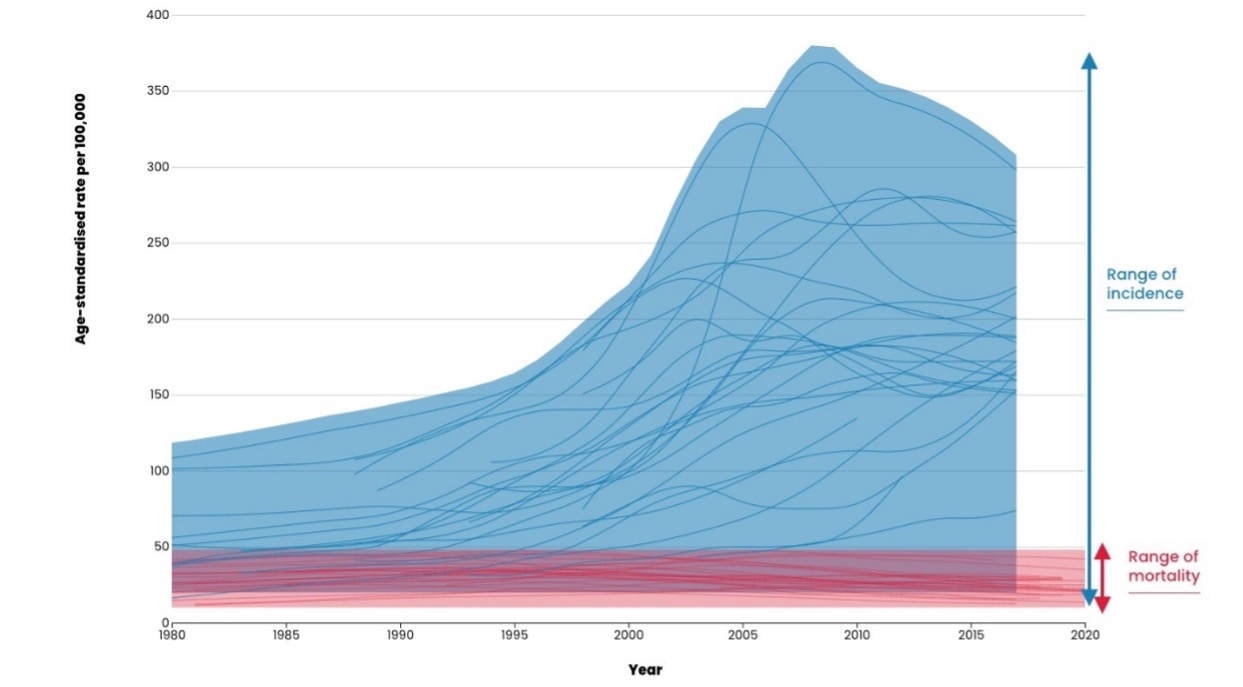
Figura 1. Incidenza e mortalità di tumore della prostata in Europa, in uomini di età 35-84 anni. Fonte: Vaccarella S et al. BMJ 2024 ; https://doi.org/10.1136/bmj-2023-077738 Correlazione temporale tra incidenza di tumore della prostata e uso del test PSA
Molto significativo è il fatto che, in ciascun paese, la variazione dei tassi di incidenza per tumori della prostata ha seguito le variazioni temporali della frequenza dei test del PSA (Figura 2). Questo suggerisce che non fossero i tumori ad aumentare, ma che se ne trovassero di più in seguito agli screening.
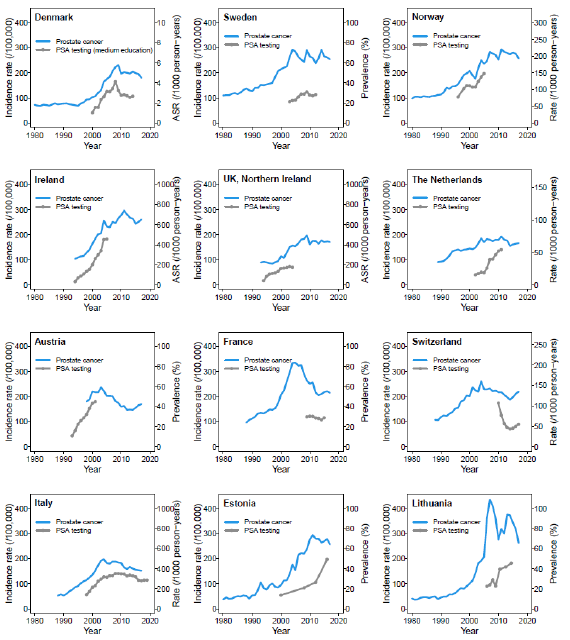
Figura 2. Variazione temporale dei tassi di incidenza del tumore alla prostata in relazione ai trend temporali del test del PSA. Fonte: Vaccarella S et al. BMJ 2024 ; https://doi.org/10.1136/bmj-2023-077738
Queste osservazioni, basate su dati di popolazione coerenti tra loro, sono compatibili con una forte sovradiagnosi del tumore della prostata, causato dallo screening opportunistico con il test del PSA, e con una possibile riduzione della mortalità che risulta minima.
Implicazioni per le nuove raccomandazioni della UE
Questo studio ha rilevanza visto che l'Unione Europea, attraverso il piano Europe’s Beating Cancer Plan, ha recentemente pubblicato delle raccomandazioni per una nuova strategia di controllo del cancro alla prostata. In particolare, l'UE suggerisce ai paesi di procedere per gradi, avviando progetti pilota e facendo ulteriori ricerche per capire se sia possibile organizzare programmi che garantiscano di contenere la sovradiagnosi. Questi programmi prevedono che venga effettuato un test del PSA (che consiste in un esame del sangue) per gli uomini fino ai 70 anni, insieme alla risonanza magnetica (MRI) utilizzata come esame di approfondimento nel caso di valori di PSA elevato. L'uso della risonanza magnetica prima della biopsia e di biopsie mirate alla prostata, rispetto alle biopsie sistematiche, dovrebbe ridurre il rischio di sovradiagnosi e di cure potenzialmente inutili, a fronte di una malattia o non presente o indolente, che non richiede trattamenti.
Il sistema sanitario nazionale, supportato dalla comunità medico-scientifica, dovrà mettere in pratica le raccomandazioni tenendo conto dell’impatto che avranno sulle liste d’attesa evitando, per quanto possibile, che le persone finiscano per sottoporsi a questo esame altrove, a pagamento, aumentano ulteriormente le disparità tra chi può permettersi di sostenere i costi sanitari.
I risultati di questo nuovo studio suggeriscono che i programmi di screening spontanei per i tumori della prostata portano benefici limitati in termini di riduzione della mortalità a livello di popolazione, mentre causano molti casi di sovradiagnosi. Si suggerisce molta cautela nell'eventuale implementazione di programmi nazionali o regionali di screening organizzato per il tumore alla prostata.



