Immagine di Jernej Furman / Flickr (CC BY 2.0).
Dallo scorso lunedì, nel Regno Unito le persone asintomatiche che ottengono un risultato positivo da un test antigenico rapido, anche effettuato a casa autonomamente, non devono sottoporsi a un test RT-PCR di conferma. Il motivo della decisione presa dalla UK Health Security Agency (UKHSA), l’agenzia di salute pubblica britannica, è l’elevata prevalenza dell’infezione da SARS-CoV-2 nella popolazione inglese. Stando all’ultimo rapporto pubblicato dall’Office for National Statistics, che esegue test settimanali su un campione rappresentativo della popolazione, circa il 6,7% dei cittadini inglesi sarebbe in questo momento contagiato, un totale di circa 4 milioni di persone.
I test RT-PCR, i cosiddetti “molecolari”, ricercano specifiche porzioni dell’RNA del SARS-CoV-2 in un campione prelevato tramite tampone nasofaringeo. Sono in grado di rilevarne la presenza anche se la concentrazione è estremamente bassa, perché sfruttano un processo di amplificazione. I campioni devono essere analizzati in laboratori dedicati e da personale specializzato e la loro elaborazione richiede diverse ore. I test antigenici rapidi, invece, ricercano gli antigeni del virus, le proteine responsabili per la produzione degli anticorpi specifici contro il SARS-CoV-2 presenti sulla sua superficie, e non all’interno come l’RNA. Le prime versioni sviluppate nel 2020 hanno un aspetto simile ai test di gravidanza. Il campione, diluito in un liquido, viene depositato con un contagocce su una striscia di materiale assorbente che conduce il liquido nella zona di reazione, quella dove vediamo apparire le lineette orizzontali. La striscia è imbevuta di anticorpi specifici per il SARS-CoV-2 capaci di legarsi agli antigeni. Se questi antigeni sono presenti nel campione diluito avviene una reazione chimica che produce un enzima. Della produzione di questo enzima ci accorgiamo dalla pigmentazione della striscia assorbente nella posizione contrassegnata, solitamente, dalla lettera T. La validità del campione raccolto viene invece segnalata da una seconda linea pigmentata di solito contrassegnata dalla lettera C. Questo tipo di test può essere anche effettuato in autonomia a casa, ed è possibile acquistarlo in farmacia o al supermercato. Nell’ultimo anno sono stati messi a punto test antigenici rapidi più sofisticati, come quelli con lettura a immunofluorescenza, che vengono eseguiti in farmacia oppure in laboratorio, ma che comunque restituiscono il risultato al massimo in trenta minuti.
Le performance dei test
La perfomance di questi test è misurata da due parametri, chiamati sensibilità e specificità. La sensibilità è la probabilità che un test dia risultato positivo se la persona testata è infettata con il SARS-CoV-2. La specificità è la probabilità che il test dia risultato negativo se la persona testata non è infetta.
I produttori dei test dichiarano questi due parametri nel richiedere l’approvazione per il loro utilizzo, ma queste stime sono ottenute in “condizioni ideali”, magari con virus purificati e in colture cellulari. Quando messi alla prova sul campo, le cose di solito cambiano un po’.
Mentre la specificità sembra essere estremamente elevata sia in laboratorio che sul campo per entrambe le tipologie di test, superiore al 99,9% sia per i test RT-PCR che per quelli antigenici, la sensibilità dei test RT-PCR, stimata all’89,9% per esempio in questo studio clinico finlandese, è superiore alla sensibilità dei test antigenici rapidi. Uno studio inglese pubblicato a luglio 2021 ha considerato campioni prelevati da personale inesperto e da operatori specializzati, trovando che la sensibilità era pari almeno al 45% e all’80%, rispettivamente. Lo studio ha però osservato che la sensibilità dei test antigenici rapidi aumenta insieme alla carica virale. Per carica virale elevata (più di un milione di particelle virali per millilitro) la sensibilità è almeno dell’80% per i campioni prelevati da personale inesperto e almeno dell’85% per i campioni prelevati da operatori specializzati.
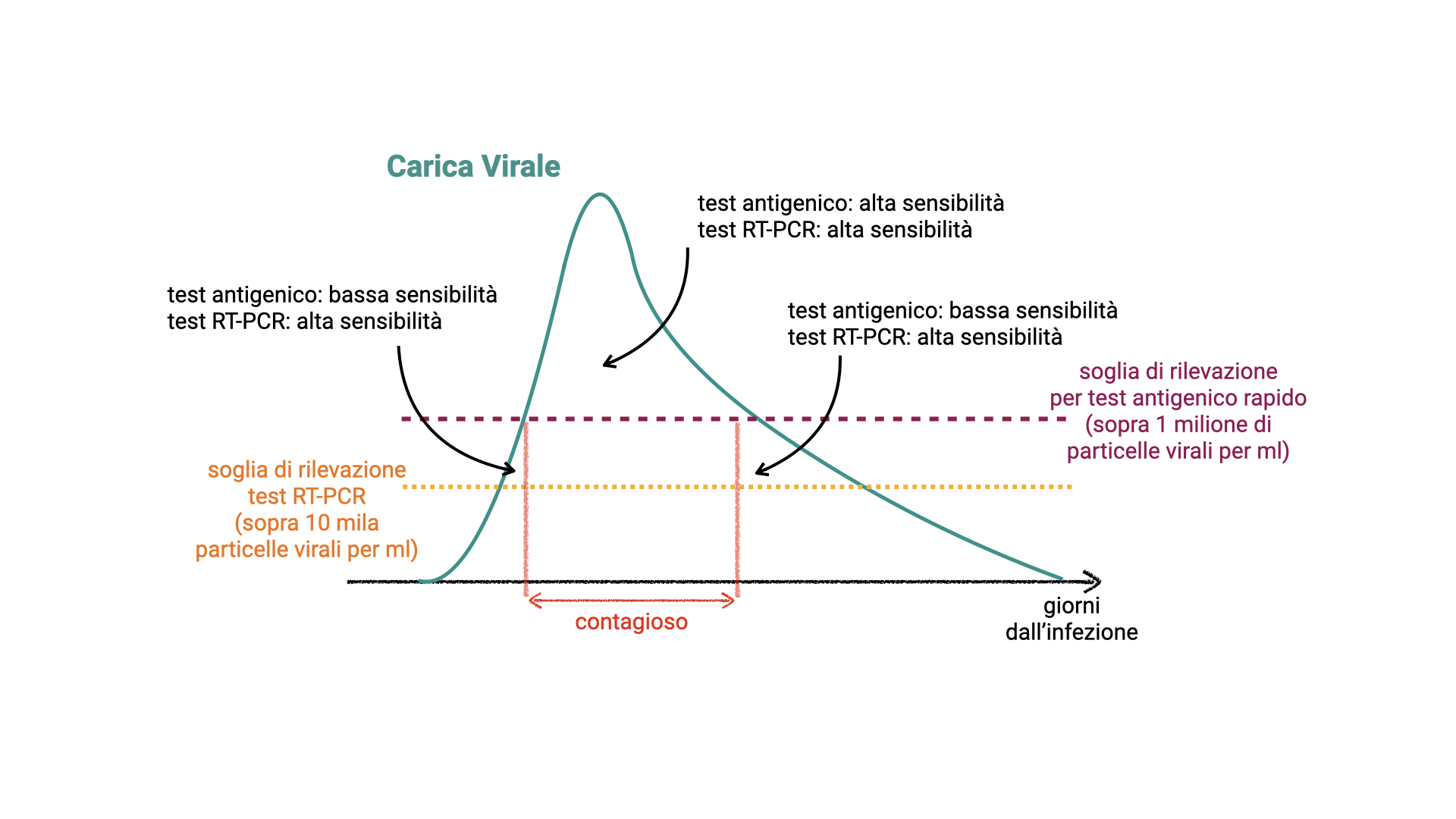
Immagine rielaborata da quella contenuta in Mina et al., Rethinking Covid-19 Test Sensitivity — A Strategy for Containment, N Engl J Med 2020; 383:e120, DOI: 10.1056/NEJMp2025631.
Ciò che è importante è che la soglia sopra la quale i test antigenici diventano più sensibili coincide approssimativamente con quella sopra la quale è più probabile che la persona infetta sia capace di trasmettere il virus ad altri. Questo li rende particolarmente adatti come strumento di controllo dell’epidemia.
Il ruolo degli asintomatici e l’importanza degli screening
L’epidemiologo e immunologo Michael Mina, fino a qualche tempo fa ad Harvard e ora responsabile scientifico della compagnia eMed, è uno dei più strenui sostenitori dei test antigenici rapidi come strumento di salute pubblica. In un editoriale pubblicato a novembre del 2020 sul The New England Journal of Medicine scriveva: «è ora di cambiare il modo in cui pensiamo alla sensibilità dei test per la Covid-19. La Food and Drug Administration (FDA) e la comunità scientifica sono attualmente concentrate quasi esclusivamente sulla sensibilità del test, una misura di quanto bene un singolo test può rilevare le proteine virali o le molecole di RNA [...] Il punto non è quanto bene l’RNA virale possa essere rilevato in un singolo campione, ma quanto l’uso ripetuto di un test è in grado di rilevare efficacemente le infezioni in una popolazione in tempo per prevenire la trasmissione ad altri». Un test, dice Mina, che può essere ripetuto diverse volte a settimana, in autonomia, in una popolazione asintomatica e restituisce risultati in tempo praticamente reale, è molto più indicato per questo scopo dei test RT-PCR.
Il ruolo importante degli asintomatici nel trasmettere la malattia è stato ormai accertato da numerosi studi. «Un’elevata concentrazione di particelle virali può essere rilevata nelle alte vie respiratorie indipendentemente dalle manifestazioni cliniche», scrivono gli autori di una rassegna pubblicata a fine dicembre sulla rivista The Lancet. «Questo significa che i test basati sui sintomi da soli non sono adeguati a controllare la diffusione del virus, e che i test generalizzati sulla popolazione sono una priorità. Particolare attenzione deve essere rivolta agli operatori sanitari e alle persone che lavorano nelle case di cura per persone di 65 anni o più, che sono ad alto rischio di trasmettere inavvertitamente l'infezione da SARS-CoV-2 ai propri familiari e a coloro di cui si prendono cura». Un’analisi pubblicata a gennaio del 2021 su Science suggeriva che la velocità di risposta del test e la frequenza con cui viene somministrato siano parametri più importanti della sensibilità ai fini di ridurre l’incidenza del contagio.
Il fatto che i test rapidi raggiungano sensibilità soddisfacenti quando è più probabile che le persone infette siano contagiose, li rende uno strumento estremamente utile per abbassare il rischio di trasmissione nei paesi in cui la vaccinazione ha permesso di riaprire le scuole, gli uffici, di riprendere gli eventi culturali e sportivi in presenza. Chiaramente deve essere concepito in sinergia con altre misure di contenimento, come l’uso delle mascherine e la ventilazione frequente degli ambienti.
Lo studio pilota condotto nella città di Liverpool tra novembre 2020 e aprile 2021 ha mostrato che la disponibilità di test antigenici rapidi per tutti i cittadini asintomatici ha permesso di ridurre del 32% il numero di infezioni, grazie all’identificazione di circa 6 000 casi tra gli asintomatici e al loro pronto isolamento. Tuttavia, ha anche suggerito che le disuguaglianze sociali ed economiche sono un ostacolo al successo di queste strategie. I cittadini residenti nelle zone più svantaggiate avevano un minor accesso ai test e una minore propensione a sottoporvisi, probabilmente a causa dei timori di perdere giorni di lavoro e dunque di incidere negativamente sul reddito familiare. Come conseguenza, il loro rischio di contagiarsi è risultato più elevato.
La strategia messa alla prova a Liverpool è stata poi estesa a tutto il Regno Unito, prima di tutto nelle scuole, offrendo test rapidi gratuiti da eseguire in autonomia tre volte a settimana per tutti gli studenti. Nonostante gli iniziali timori sul fatto che molti ragazzi fossero costretti in isolamento per risultati falsi positivi, le analisi hanno mostrato che i campioni risultati positivi al test antigenico rapido sono poi risultati positivi anche all’esame RT-PCR nell’84% dei casi.
Gradualmente i test antigenici rapidi fai-da-te, i cosiddetti lateral flow test, sono diventati parte della vita quotidiana. All'inizio sono stati introdotti in ambienti sanitari, luoghi di lavoro ed eventi sportivi. Poi, in aprile, il programma è stato esteso al pubblico. Ogni famiglia riceve per posta ogni settimana una confezione contenente sette test rapidi, oppure può ritirarla in farmacia. È importante però, sottolineano gli esperti, che i cittadini non interpretino un risultato negativo come un “lasciapassare sociale”. È comunque importante adottare tutte le misure di precauzione necessarie e ricordare che se ci testiamo per partecipare a un evento sociale è fondamentale farlo il più possibile a ridosso dell’evento stesso. Così è stato fatto, per esempio, da parte dei circa quarantamila delegati provenienti da tutto il mondo che hanno partecipato lo scorso novembre ai lavori della COP26 di Glasgow: ogni mattina ciascuno di essi doveva farsi autonomamente il test antigenico, registrare il risultato sulla piattaforma dell’NHS ed esibire all’entrata la mail con il risultato negativo. Tranne che per il primo giorno, in cui era richiesto anche il risultato del test RT-PCR, sempre autosomministrato e spedito via posta rapida ai centri di analisi.
Negli Stati Uniti i test rapidi per uso domestico sono introvabili da diverse settimane, in coincidenza con la terribile ondata di contagi guidata dalla variante Omicron. Solo alcune categorie privilegiate di lavoratori li hanno ricevuti dalle loro aziende. Il presidente Biden ha promesso di investire 500 milioni di dollari e ha chiesto che le società di assicurazioni ne rimborsino l’acquisto.
In Italia i test antigenici rapidi per uso domestico non sono entrati nella strategia adottata dalle istituzioni per contenere il contagio. Molti esperti si sono pronunciati contro l’uso diffuso di questi test, sottolineando che i rischi legati all’autoprelievo di un tampone nasofaringeo e le resistenze a comunicare i risultati positivi per timore delle conseguenze, sia sociali che economiche, li renderebbero poco utili se non, addirittura, controproducenti. Il presidente dell’associazione dei microbiologi clinici italiani Pierangelo Clerici, intervistato lunedì a Radio3 Scienza, ha detto che teme che sul fai-da-te si pecchi «di esuberanza». Queste posizioni rivelano un atteggiamento paternalistico nei confronti dei cittadini da parte delle istituzioni che non contribuisce a creare quell’alleanza necessaria a contrastare un’epidemia di questa portata e durata nel tempo.
La presunta minore sensibilità dei test antigenici rapidi verso la variante Omicron
Recentemente, altri esperti hanno messo in guardia dal rischio che la sensibilità dei test antigenici rapidi sia ridotta con la variante Omicron e che quindi non andrebbero utilizzati in questo momento. Omicron ha circa 50 mutazioni, tra cui più di 30 sulla proteina spike. La maggior parte dei test antigenici rapidi sono progettati per rilevare proteine di superficie più stabili, come quella di nucleocapside, che sono molto meno mutate in Omicron. Tuttavia, non si può escludere che anche un ristretto numero di mutazioni possa influenzare la forma delle proteine di superficie riconosciute dai test antigenici a un punto tale da ridurne significativamente la sensibilità. «Solo i dati sperimentali possono determinare se c'è un impatto o meno», ha detto John Moore, virologo del Weill Cornell Medical College al New York Times.
Le dichiarazioni degli esperti italiani sono basate su uno studio preliminare realizzato dai National Institutes of Health statunitensi in collaborazione con la Food and Drug Administration. Sono stati analizzati campioni prelevati da persone infettate con Omicron o con Delta con test antigenici rapidi e test RT-PCR diluendoli sempre di più. I ricercatori hanno osservato che nei campioni contenenti Delta i test antigenici erano in grado rilevare il virus a livelli di diluizione più alti che nei campioni contenenti Omicron. Il coordinatore dello studio ha dichiarato al New York Times che questo suggerirebbe che i test antigenici rapidi potrebbero essere meno sensibili alla nuova variante, ma che non è affatto detto che la sensibilità misurata sul campo diminuisca davvero.
Un’altra indagine condotta negli Stati Uniti su 30 persone ha confrontato i risultati di test RT-PCR su tamponi salivari con quelli di test antigenici rapidi su tamponi nasofaringei, trovando risultati discordanti (positivi per l’RT-PCR e negativi per gli antigenici rapidi) soprattutto nelle fasi iniziali dell’infezione. Una possibile spiegazione dei risultati è che Omicron potrebbe replicarsi più velocemente o prima nella gola e nella bocca che nel naso. Tuttavia, finora questi risultati non trovano riscontro nella clinica: le verifiche condotte sul campo nel Regno Unito e in Danimarca non indicano alcuna perdita di sensibilità, consentendo quindi la prosecuzione della interessante strategia “partecipativa” di screening di massa messa in campo dal sistema sanitario britannico.
Interpretare il risultato di un test
Ma perché l’agenzia di salute pubblica britannica ha deciso che, dato l’alto grado di circolazione del virus, un risultato positivo ottenuto con un test antigenico rapido è sufficientemente affidabile per stabilire la presenza di un’infezione? Per rispondere a questa domanda dobbiamo usare il teorema di Bayes, che mette in relazione la probabilità di essere infetti dopo aver ricevuto un risultato positivo con quella iniziale, prima di sottoporsi al test.
Supponiamo di essere asintomatici e di non essere a conoscenza di contagi tra i nostri contatti stretti. La nostra probabilità iniziale di essere infettati può essere approssimata dalla prevalenza dell’infezione nella popolazione a cui apparteniamo, diciamo il 7% - un valore plausibile anche per il nostro Paese stando al numero di attuali positivi censiti dalla Protezione Civile negli ultimi giorni. Ci sottoponiamo al test e otteniamo un risultato positivo. Il teorema di Bayes ci dice che la probabilità di essere infetti aggiornata alla luce di un risultato positivo è uguale alla sensibilità del test moltiplicata per il rapporto tra la probabilità iniziale di essere infetti - in questo caso la prevalenza - e la probabilità che il test risulti positivo. Per calcolare la probabilità di ottenere un risultato positivo, si possono considerare i due casi in cui questo accade. Il primo è quello in cui siamo infetti e il test rileva correttamente l’infezione. Il secondo caso è quello in cui non siamo infetti e il test “sbaglia” e rileva comunque l’infezione. Dato che questi due casi sono assolutamente distinti (o siamo infetti, o non lo siamo), allora possiamo semplicemente sommare le probabilità che ciascun caso si verifichi. Facendo i conti1, questa probabilità si può scrivere in termini di sensibilità , specificità e della nostra probabilità iniziale di essere infetti. Lo stesso ragionamento si può ripetere per calcolare la probabilità di un risultato negativo, e dunque capire quale sia la nostra probabilità aggiornata di essere infetti se il risultato del test è negativo.
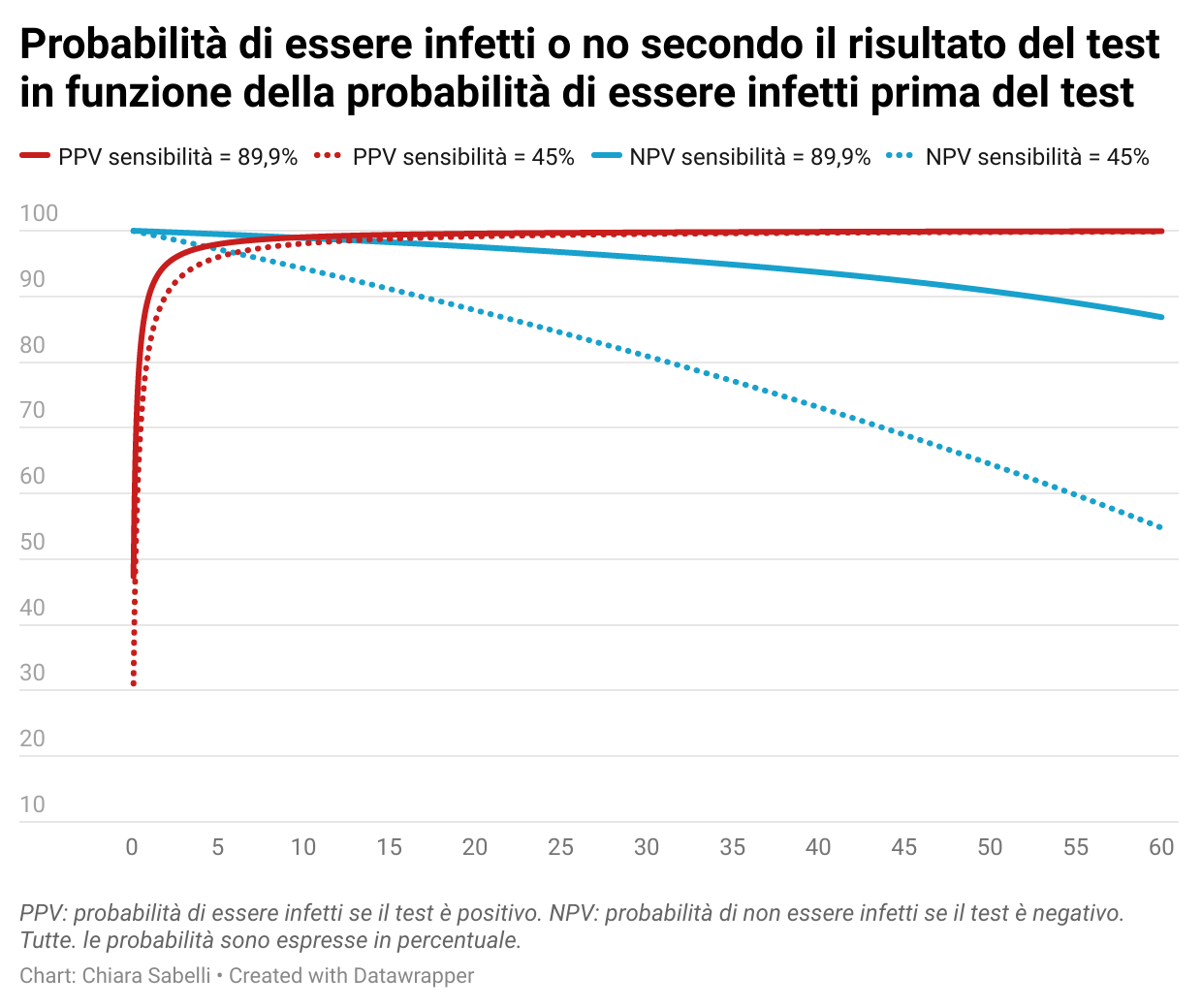
Nel grafico qui sotto mostriamo come le probabilità aggiornate di essere infetti varino con la probabilità iniziale di essere infetti, considerando due tipi di test che hanno entrambi elevata specificità, pari al 99,9%, ma sensibilità diverse. Le linee continue indicano un test con sensibilità dell’89,9%, quelle tratteggiate un test con sensibilità del 45%. Questi due valori di sensibilità sono tratti dai due studi citati sopra, e si riferiscono a un test RT-PCR e un test antigenico rapido, ma valgono solo a titolo di esempio. I kit per i test antigenici rapidi sono molto numerosi e le stime di sensibilità sul campo, non sempre disponibili purtroppo, sono variabili. Lo stesso vale per i test RT-PCR.
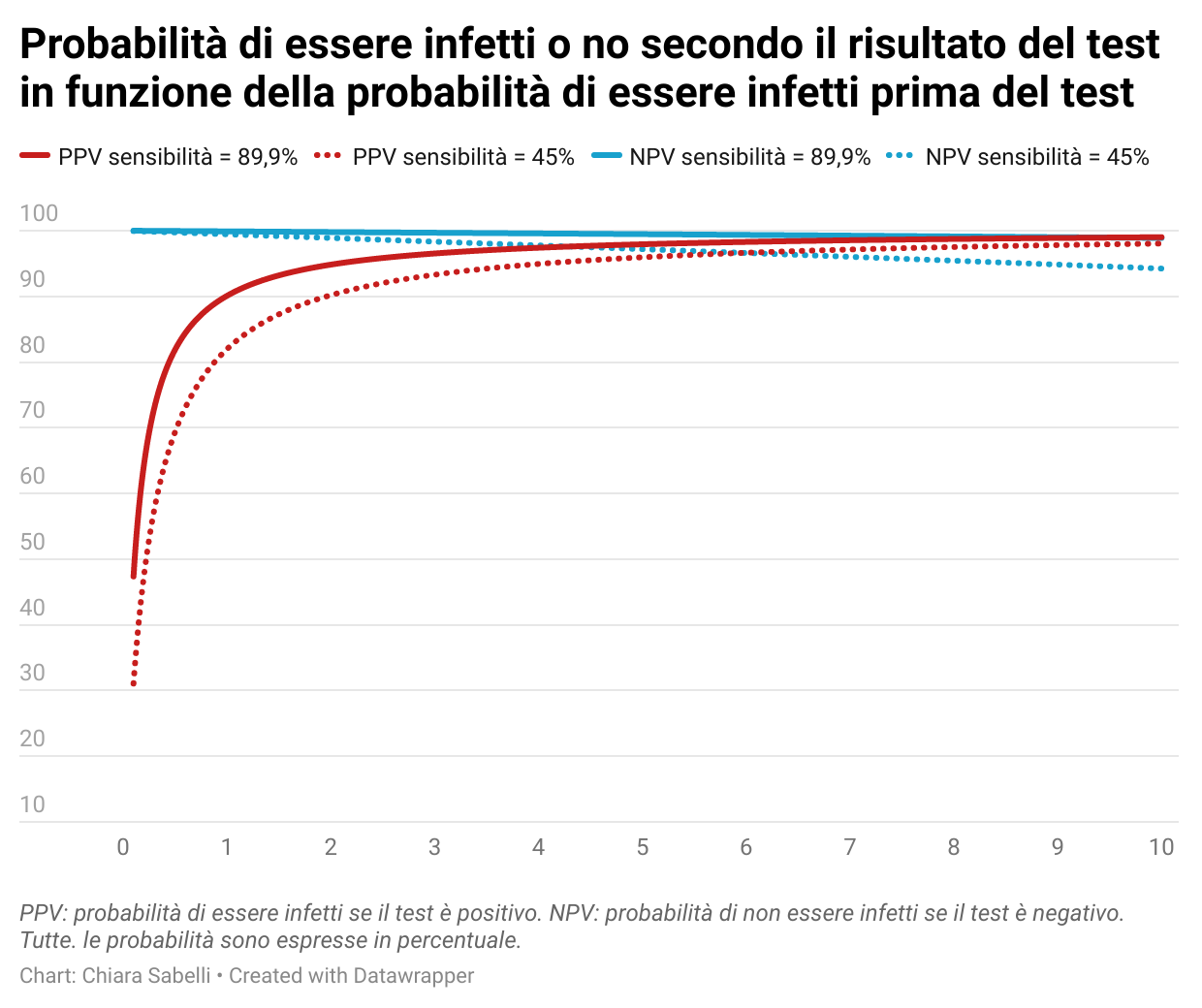
L’affidabilità di un risultato negativo (nel grafico le linee blu), ovvero la probabilità di non essere infetti se il test è negativo, è superiore al 90% per un ampio intervallo di probabilità iniziali, fino al 15%. Se la probabilità iniziale di essere infetti è del 7%, la probabilità di non essere infetti se il risultato è negativo è del 99% circa per un test RT-PCR e del 96% circa per un test antigenico rapido. Per valori più bassi della probabilità iniziale, per esempio l’1%, l’affidabilità di un risultato negativo è ancora più simile tra i due test, 99,90% e 99,45%, rispettivamente per un RT-PCR e antigenico rispettivamente.
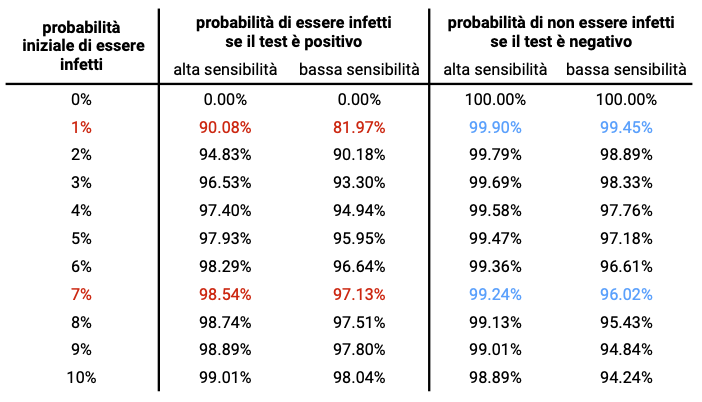
Le cose vanno diversamente se dobbiamo interpretare un risultato positivo (linee rosse). In questo caso, se la nostra probabilità iniziale è bassa, la sensibilità del test può fare la differenza. Se la probabilità di essere infetti prima del test è dell’1%, il risultato positivo di un test antigenico rapido ci direbbe che la nostra probabilità di essere infetti è dell’82% circa, mentre un test RT-PCR ci direbbe che la probabilità è superiore al 90%. Se però, consideriamo una probabilità iniziale di essere positivi del 7%, quella che è ragionevole assumere oggi in Italia per una persona asintomatica, allora l’affidabilità di un risultato positivo è confrontabile tra i due test, 98,5% e 97,1% per un test RT-PCR e antigenico rispettivamente.
Il teorema di Bayes può essere utile anche per ragionare dal nostro punto di vista personale, oltre che per informare le decisioni di salute pubblica.
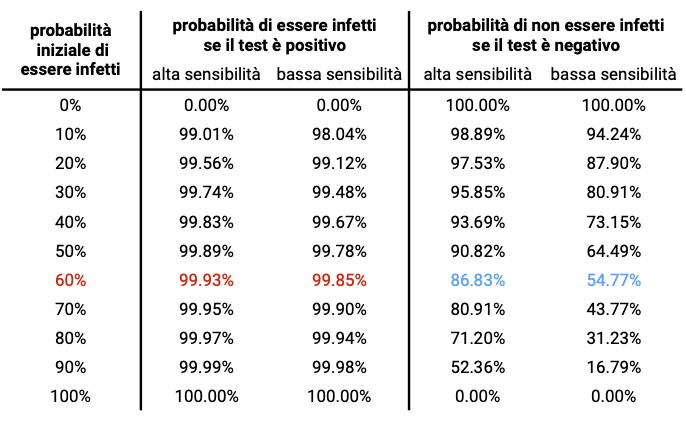
Mettiamoci, per esempio, nei panni di una persona che è asintomatica ma convive con qualcuno che ha un’infezione accertata e dunque ne è un contatto stretto. La sua probabilità iniziale sarà diversa dalla prevalenza, perché ha più informazioni sulla sua condizione rispetto al caso precedente. È difficile stimare questa probabilità, dipende dal tipo di contatto che abbiamo avuto con il nostro convivente infetto, a che punto è della sua infezione, e dal fatto che noi e il convivente siamo vaccinati e con quante dosi. Uno studio del 2020 condotto nel Regno Unito stimava che al picco della carica virale la probabilità di contagio in famiglia fosse del 15%. Si riferiva al periodo tra maggio e novembre del 2020. Alfa, Delta e poi Omicron hanno aumentato di molto la trasmissibilità del virus. La maggiore trasmissibilità di Omicron rispetto alla variante storica, prevalente in Europa al momento di quell’analisi, ci lascia pensare che questa probabilità sia oggi molto più alta, anche tre o quattro volte superiore. A titolo di esempio, fissiamola al 60%.
Con questa probabilità iniziale, l’affidabilità di un risultato positivo è sostanzialmente indistinguibile tra test PCR e antigenico, ma differisce di molto l’affidabilità di un risultato negativo. Infatti, se ricevessimo un risultato negativo da un test rapido, questo vorrebbe dire che la probabilità che, al contrario di quello che pensiamo, non siamo infetti è del 55% circa. Mentre la probabilità di essere infetti nonostante il risultato negativo sarebbe del 45%, piuttosto alta.
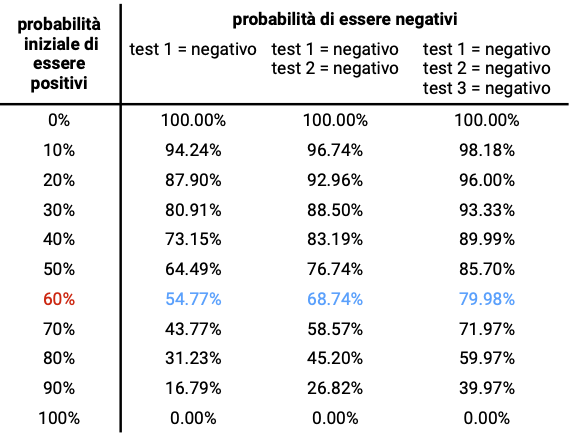
Se, per risolvere il dubbio, ci sottoponessimo a un RT-PCR e anche questo risultasse negativo, la probabilità di non essere infetti sarebbe del 92% (per calcolare l’affidabilità di una serie di due o più risultati si usa sempre il teorema di Bayes, qui una spiegazione su come farlo).
Ma se non ci fosse un test RT-PCR disponibile velocemente? Oppure le strutture più vicine a noi fossero sovraccariche e sapessimo che i tempi di risposta sono di diversi giorni? Ebbene, varrebbe a questo punto la pena ripetere ogni giorno un test rapido.Nel caso non fossimo infetti e ricevessimo un secondo risultato negativo il giorno dopo, la probabilità di non essere infetti salirebbe al 69%. E se anche il giorno successivo il risultato fosse negativo potremmo rilassarci ancora un po’, perché la probabilità di non essere infetti salirebbe all’80%.
Queste considerazioni non tengono in conto il rischio clinico di ciascuno di noi, quindi “rilassarci” va davvero messo nel contesto. Se non fossimo vaccinati e magari anziani la nostra protezione dalle forme gravi della malattia sarebbe piuttosto scarsa e quella probabilità sarebbe probabilmente insufficiente per “rilassarci”. Tutto dipende da qual è il nostro livello accettabile di rischio e questo è strettamente individuale. Almeno nel nostro esercizio. Sappiamo bene che la decisione di alcuni di convivere con un elevato livello di rischio di sviluppare una forma grave della Covid-19 riduce la possibilità del sistema sanitario di offrire livelli di cura soddisfacenti per il resto della popolazione e per le altre malattie.
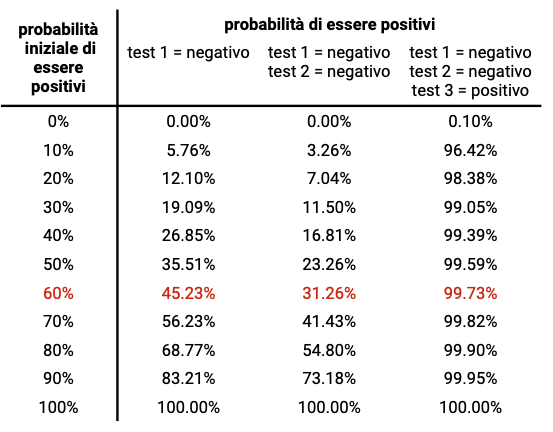
Se invece fossimo infetti e la carica virale stesse aumentando, a prescindere dalla comparsa dei sintomi, la sensibilità di un test rapido aumenterebbe sensibilmente al passare dei giorni. Se, per esempio, la carica virale salisse sopra la soglia di rilevabilità per un test antigenico il terzo giorno saremmo autorizzati a usare per i nostri conti una sensibilità dell’80% per il test antigenico. Se avessimo ricevuto, eseguendo giornalmente il test, due risultati negativi e il terzo giorno un risultato positivo, la nostra probabilità di essere positivi salirebbe al 99,7%.
Il ragionamento è completamente diverso per una persona che appartiene a una categoria che ha un rischio elevato di progredire verso forme gravi della Covid-19. In questo caso è fondamentale che la diagnosi sia più precoce possibile per poter somministrare prontamente le cure e che sia estremamente affidabile. Anche pochi punti percentuali nella probabilità di essere positivi se il risultato è positivo fanno la differenza, anche perché sappiamo che per ora le cure più efficaci per evitare la progressione verso forme gravi di Covid-19 in soggetti fragili, come gli anticorpi monoclonali o gli antivirali come Molnupiravir, o sono disponibili in quantità limitate o devono essere somministrate durante un ricovero in ospedale.
Questo esercizio è utile per capire che i risultati dei test per rilevare la presenza del virus vanno interpretati alla luce di una serie di informazioni, alcune delle quali sono soggettive. Sensibilità e specificità di un test determinano solo in parte il “significato” del suo risultato. Molto dipende dalla nostra probabilità iniziale di essere infetti ma anche da qual è il nostro livello di rischio accettabile, prendendo in considerazione noi, i nostri contatti più stretti e, speriamo, anche il resto della società.
Note
1 Indichiamo con P(+), la probabilità che il test dia risultato positivo. Possiamo allora scrivere che P(+)= P(+|I) P(I) + P(+|NI) P(NI), dove: P(+|I) è la sensibilità del test, ovvero la probabilità che il test risulti positivo se il soggetto è infetto, P(I) è la probabilità iniziale di essere infetti, P(+|NI) è uguale a 1-P(-|NI) cioè a uno meno la specificità del test e P(NI) è la probabilità iniziale di non essere infetti, ovvero uno meno la probabilità iniziale di essere infetti.
Per ricevere questo contenuto in anteprima ogni settimana insieme a sei consigli di lettura iscriviti alla newsletter di Scienza in rete curata da Chiara Sabelli (ecco il link per l'iscrizione). Trovi qui il testo completo di questa settimana. Buona lettura, e buon fine settimana!


