
È stato pubblicato di recente il nuovo Piano nazionale della Prevenzione 2020-2025 che guiderà il settore nei prossimi anni. In preparazione del Piano, un gruppo di lavoro interdisciplinare istituto dal Consiglio Superiore di Sanità sotto il coordinamento di Paolo Vineis ha redatto nel 2019 il documento che qui pubblichiamo. Esso verte sui principali obiettivi di salute e gli interventi di prevenzione - anche non strettamente sanitari - ispirati da alcuni concetti chiave, quali l'attenzione ai primi anni di vita, le disuguaglianze di salute e le politiche ispirate alla logica dei co-benefici ambiente-salute. Ci sembra utile pubblicare questo documento a commento e integrazione del corposo Piano Nazionale della Prevenzione.
Commento al Piano Nazionale della Prevenzione 2020 – 2025
Coordinatore: Prof. Paolo Vineis
Redatto da Paolo Vineis, Lucia Bisceglia, Luca Carra, Roberto Cingolani, Francesco Forastiere, Francesco Musco, Rodolfo Saracci (l’elenco completo dei membri del gruppo di lavoro è al termine del documento)
luglio 2019
INDICE
Premessa
1 Prevenzione delle malattie in Italia
1.1 La malattia e la salute in Italia. Morti prevenibili
1.2 L’importanza dei primi anni di vita
1.3 Universalismo proporzionale e fasi della vita
1.4 La politica dei co-benefici
a. Pianificazione urbana
b. Consumi alimentari
c. Trasporti
2. Proposte specifiche e obiettivi da raggiungere
Premessa
Proposta
A. Obiettivi di promozione della salute
B. Obiettivi ambientali
2.1 Altri problemi prioritari che meritano attenzione
a. Salute di genere
b. “Fine corsa” del tabacco in Italia
c. Ambienti di lavoro
d. Disuguaglianze sociali come fattore di rischio indipendente
2.2 Obiettivi ambientali
Ruolo delle contaminazioni ambientali
2.3 Ricerca scientifica
2.4 Comunicazione
Conclusioni
3. Appendice
3.1 Modelli organizzativi nel Piano Nazionale della Prevenzione
3.2 Modalità di verifica del raggiungimento degli obiettivi
3.3 Sviluppo tecnologico della Prevenzione
3.4 Il Finanziamento della Prevenzione
Bibliografia
Gruppo di lavoro Sezione I CSS
PREMESSA
Il presente documento è stato redatto dal Gruppo di lavoro istituito ad hoc dal Consiglio Superiore di Sanità (CSS) su richiesta del Ministro della salute (On. Giulia Grillo). Il documento si affianca al Piano Nazionale della Prevenzione (PNP) 2020-2025, con cui è coerente, e ne sottolinea e rafforza alcuni aspetti, tra cui in particolare:
- la promozione di un piano di prevenzione basato su prove scientifiche, con obiettivi condivisi e misurabili, e che coinvolga settori diversi della Pubblica Amministrazione e degli operatori;
- l’avvio di un monitoraggio dell’efficacia del piano, in termini di riduzione dell’esposizione a fattori di rischio e dei corrispondenti effetti sulla salute.
Il documento illustra le basi scientifiche che sorreggono le attività di prevenzione, anche in riferimento alla minaccia incombente del cambiamento climatico, e propone un numero selezionato di obiettivi prioritari da perseguire attraverso una collaborazione tra comparti diversi ed in parte estranei al settore sanitario (trasporti, scuola, alimentazione, agricoltura), suggerendo le modalità della quantificazione del raggiungimento di tali obiettivi. L’appendice illustra le implicazioni organizzative e finanziarie delle attività di prevenzione, in particolare per il Servizio Sanitario Nazionale (SSN).
PREVENZIONE DELLE MALATTIE IN ITALIA
1.1 La malattia e la salute in Italia. Morti prevenibili
Gli avanzamenti scientifici consentono oggi di passare dalle conoscenze all’azione nella prevenzione di molte malattie. Questo è in particolare necessario per alcuni problemi sanitari tipici delle società avanzate, come le malattie degenerative, e per alcune emergenze come il diffondersi dell’obesità e la resistenza agli antibiotici. Speciale attenzione richiede inoltre il cambiamento climatico e il suo impatto sulla salute, in particolare nei contesti urbani.
Interventi efficaci si devono basare sull’identificazione di azioni-chiave (o “game changers”) che offrono opportunità per un cambiamento più rapido ed efficace:
- un’integrazione tra diversi livelli d’intervento, da quello statale a quello locale;
- un circolo virtuoso in cui gli investimenti in un settore (come i trasporti) hanno ricadute positive, anche sul piano economico, in altri settori come la salute;
- l’utilizzo delle tecnologie digitali per facilitare l’adesione a programmi di prevenzione;
- l’identificazione di contesti in cui interventi preventivi, inclusa l’educazione sanitaria, possono essere offerti in modo continuativo e strutturato (scuole, uffici, luoghi di lavoro).
Sottolineiamo che le sfide oggettive (in particolare il cambiamento climatico) sono tali da richiedere una pianificazione strategica da parte delle Regioni, dello Stato, ma anche a livello sovranazionale se non mondiale.
Intervenendo sui fattori di rischio per le malattie croniche (NCD) nei paesi industrializzati è possibile e realistico prevenire circa il 30-40% della mortalità prematura da NCD (https://www.who.int/news-room/fact-sheets/detail/noncommunicable-diseases). I fattori di rischio includono tra l’altro l’uso di tabacco, diete sbilanciate e scarsa attività fisica (GDB Italia: http://www.healthdata.org/sites/default/files/files/country_profiles/GBD...).
A questo si aggiunge l’impatto delle esposizioni ambientali, in particolare dell’inquinamento atmosferico. Se si considera che le malattie croniche rappresentano il 70% di tutte le cause di morte, vi sono grandi opportunità di prevenzione, cioè di allungamento degli anni di vita in buona salute e di riduzione della spesa sanitaria.
L’approccio che è stato fin qui in prevalenza adottato è quello basato sulla promozione individuale della salute, come i consigli preventivi da parte dei medici di base. Esistono prove che alcuni interventi (counselling) sono efficaci quando saggiati in contesti sperimentali, ma vi sono difficoltà organizzative (competenze e incentivi) quando li si vuole attuare su larga scala. Benché questi approcci di promozione individuale della salute siano necessari, essi si sono rivelati insufficienti, e in alcune situazioni hanno teso ad ampliare le differenze tra classi sociali per la migliore adesione ad azioni preventive da parte degli strati sociali più istruiti. La prevenzione delle malattie si deve dunque attuare con una combinazione di interventi strutturali, incluse le politiche non strettamente sanitarie, come la pianificazione del territorio o la promozione di consumi sostenibili, e di interventi individuali.
La speranza di vita alla nascita in Italia è aumentata sensibilmente, da 73.6 anni per gli uomini e 80.2 per le donne nel 1990, a 80.6 e 84.9, rispettivamente, nel 2017. Tuttavia permangono forti diseguaglianze regionali e sociali. La speranza di vita alla nascita nel 2017 era infatti di 78.6 per gli uomini e 82.3 per le donne in provincia di Napoli, contro 81.6 e 85.8 in provincia di Trento. La speranza di vita in buona salute (Indagine Multiscopo, anno 2013) - pari a 61,3 negli uomini e a 55.8 nelle donne nel Nord Italia contro 58.8 e 54.8 nel Sud - evidenzia differenze territoriali cui si aggiungono differenze di genere. Le figure 1 e 2 mostrano le differenze regionali per la mortalità prevenibile, con la Campania di gran lunga al primo posto e in generale le Regioni del Sud fortemente svantaggiate rispetto a quelle del Nord (https://www.mortalitaevitabile.it/_mevi/2019/MEVi2019-rapporto.pdf). Inoltre, il divario tra classi sociali è tale per cui la speranza di vita nelle classi più basse è fino a 6 anni inferiore rispetto a quelle più alte.

Figure 1 e 2
1.2 L’importanza dei primi anni di vita
Le esperienze negative per la salute iniziano in età precoce e si accumulano nel costo della vita. Uno degli esempi è illustrato nella figura 3, basata su un articolo del network “Lifepath” finanziato dalla Comunità Europea, che mostra come in Finlandia (e verosimilmente in molti paesi inclusa l’Italia) vi sia una crescente divergenza tra classi sociali (in blu quelle più avvantaggiate, in rosso quelle più svantaggiate) per i fattori di rischio in età precoce (come l’alimentazione), più tardi per i marcatori biologici (colesterolo, trigliceridi), e infine negli esiti (diabete, malattie cardiovascolari). Questo fenomeno di accumulazione del rischio nel corso della vita, e in particolare nelle classi sociali più svantaggiate, fa sì che vi sia un’importante finestra di opportunità per la prevenzione nelle prime fasi della vita (da Kivimaki et al, 2018).
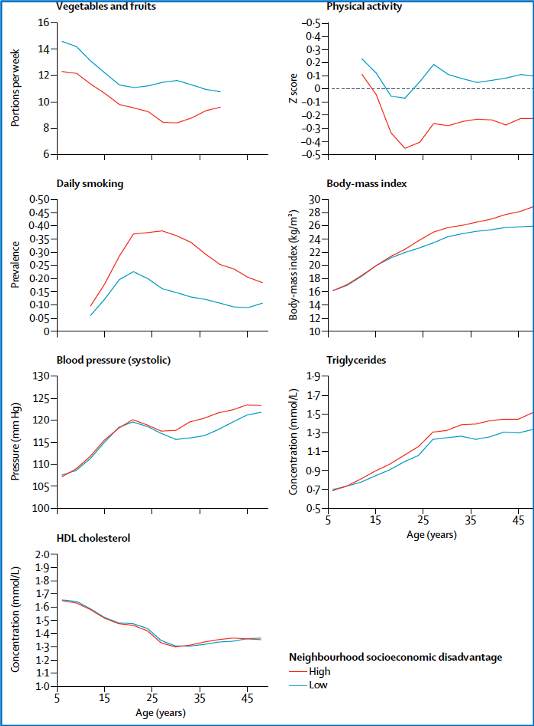
Figura 3
In generale l’esperienza di salute della popolazione può essere descritta come nella figura 4, tramite una traiettoria ascendente nella prima fase della vita, in cui gli individui creano un patrimonio di “resilienza” e una riserva per rispondere alle minacce dell’ambiente (di natura microbiologica, chimica, fisica, psicologica, ecc.), e una fase discendente in cui le funzioni si attenuano e il rischio di malattia aumenta. Le traiettorie sono più lentamente crescenti nella prima fase e più rapidamente decrescenti nella seconda fase per le classi sociali più svantaggiate (Progetto Lifepath).
L’indicazione che viene dalla ricerca scientifica è che mirare a migliorare lo stato di salute della popolazione e attenuare le diseguaglianze sociali comporta un impegno a ridurre l’esposizione ai fattori di rischio soprattutto nelle prime fasi della vita. In generale, gli investimenti preventivi devono essere precoci e modulati a seconda delle fasi indicate nella figura 4 e come di seguito riportato.
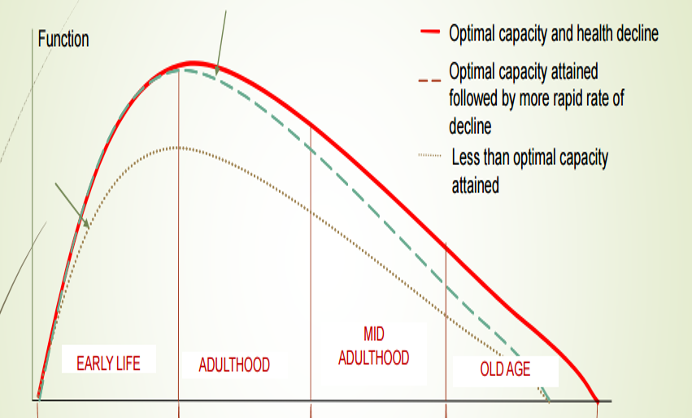
Figura 4: Lo schema del corso della vita (life course) nelle sue varie fasi e le diverse traiettorie più o meno ottimali a seconda delle esposizioni ambientali e delle capacità di resilienza delle persone.
1.3 Universalismo proporzionale e fasi della vita
Le politiche sanitarie e sociali tendono a essere suddivise in politiche universali e politiche mirate a sottogruppi. Una politica universale si rivolge all’intera popolazione, come il servizio sanitario nazionale o l’istruzione fino all’età di 18 anni. L’erogazione del servizio è coperta dalla fiscalità generale e non dipende dalla capacità individuale di pagare. Riportiamo nella tabella qui sotto, oltre a interventi universali, anche alcuni esempi di interventi mirati a sottogruppi che rispondono a esigenze particolari, per lo più legate all’età o alle condizioni sociali degli individui.
Tabella 1 - Politiche sanitarie e sociali universali o mirate per quattro gruppi di età o a gruppi socio-economici (esempi da diversi paesi, non solo Italia)
| Fasce d’età | 0-4 | 5-18 | 19-66 | 67 + |
|---|---|---|---|---|
| Politiche Universali o mirate a fasce di età | Servizio sanitario universale | Servizio sanitario universale | Servizio sanitario universale | Servizio sanitario universale |
| Assegni per l’infanzia | Assegni per l’infanzia | Pensioni di Stato | ||
| Vaccinazioni | Vaccinazioni | |||
| Istruzione universale gratuita | ||||
| Prevenzione sui luoghi di lavoro | ||||
| Divieto di fumare nei luoghi pubblici | Divieto di fumare nei luoghi pubblici | Divieto di fumare nei luoghi pubblici | Divieto di fumare nei luoghi pubblici | |
| Tassa sullo zucchero | Tassa sullo zucchero | Tassa sullo zucchero, alcol, tabacco | Tassa sullo zucchero, alcol, tabacco | |
| Bando degli acidi grassi trans | Bando degli acidi grassi trans | Bando degli acidi grassi trans | Bando degli acidi grassi trans | |
| Etichette sui cibi – calorie, “semafori” | Etichette sui cibi – calorie, “semafori” | Etichette sui cibi – calorie, “semafori” | Etichette sui cibi – calorie, “semafori” | |
| Promozione del trasporto attivo (bici, piedi) | Promozione del trasporto attivo (bici, piedi) | Promozione del trasporto attivo (bici, piedi) | Promozione del trasporto attivo (bici, piedi) | |
| Promozione di spazi di gioco sicuri per I bambini (fuori e dentro casa) | Promozione di spazi di gioco sicuri per I bambini (fuori e dentro casa) | |||
| Sostituire il trasporto privato con trasporto pubblico di alta qualità (treni, bus, metropolitane) | Sostituire il trasporto privato con trasporto pubblico di alta qualità (treni, bus, metropolitane) | Sostituire il trasporto privato con trasporto pubblico di alta qualità (treni, bus, metropolitane) | Sostituire il trasporto privato con trasporto pubblico di alta qualità (treni, bus, metropolitane) | |
| Fasce d'età | 0-4 | 5-18 | 19-66 | 67 + |
| Mirate a gruppi socio-economici | Politiche di pensionamento flessibili | |||
| Politiche della casa (abitazioni ampie e sane) | Politiche della casa (abitazioni ampie e sane) | Politiche della casa (abitazioni ampie e sane) | Politiche della casa (abitazioni ampie e sane) | |
| Sussidi di disoccupazione | ||||
| Politiche di supporto sociale | Politiche di supporto sociale | Politiche di supporto sociale | Politiche di supporto sociale | |
| Supporto di emergenza nei periodi di recessione | Supporto di emergenza nei periodi di recessione | Supporto di emergenza nei periodi di recessione | Supporto di emergenza nei periodi di recessione | |
| Trasporti gratuiti sotto i 5 anni | Trasporti gratuiti per chi cerca lavoro | Trasporti gratuiti |
1.4 La politica dei co-benefici
È ormai evidente la necessità di intervenire per porre un freno alla grave emergenza climatica. In base agli accordi di Parigi e al successivo incontro di Katowice si devono ridurre le emissioni di CO2 del 45% entro il 2030 e a zero nel 2050. Posto che il cambiamento climatico si combatte principalmente attraverso le scelte energetiche, limitando l'uso di combustibili fossili e promuovendo le fonti rinnovabili, uno strumento molto efficace è quello di azioni che consentono di prevenire le malattie e congiuntamente di mitigare il cambiamento climatico, i cosiddetti co-benefici. La convergenza tra politiche di mitigazione del cambiamento climatico e di prevenzione delle malattie può portare a enormi vantaggi anche economici. Una riduzione importante (fino al 30-40%) (https://www.who.int/news-room/fact-sheets/detail/noncommunicable-diseases; Vineis and Wild; 2015) dell’incidenza delle malattie croniche (tumori, diabete, malattie cardiovascolari, respiratorie e neurologiche) può essere ottenuta con politiche preventive realizzate al di fuori del sistema sanitario (alimentazione, trasporti, agricoltura). Il finanziamento di queste politiche attraverso i Ministeri competenti porterebbe a grandi risparmi nel servizio sanitario e avrebbe un impatto molto positivo sulla riduzione delle diseguaglianze sociali.
Ma queste politiche avrebbero anche una ricaduta sul cambiamento climatico, poiché gli stessi fattori di rischio che agiscono sulle malattie croniche sono agenti di cambiamenti climatici. Tenere presenti gli effetti sulla salute è molto importante per la scelta delle azioni di mitigazione da mettere in campo (Thurston et al, 2018). Per esempio, vi sono numerosi composti inquinanti immessi nell’atmosfera che contribuiscono a modificare il clima e hanno anche conseguenze per la salute. Se le politiche di mitigazione si incentrassero esclusivamente sull’anidride carbonica, si perderebbero le ricadute positive per la salute derivanti da un’azione più ad ampio spettro (nota a 1) . Di qui l’importanza di investire in energie rinnovabili piuttosto che in tecnologie di assorbimento dei gas serra. Questo investimento è una grande opportunità per l’Italia, considerato il suo forte retroterra di innovazione tecnologica, di aziende piccole e medie e di start-up innovative, e la sua dipendenza dall’estero per fonti non rinnovabili.
È molto importante considerare gli aspetti economici relativi alla sostenibilità ambientale. Il semplice computo delle variazioni nel PIL è molto limitato in quanto esso viene calcolato senza includere i costi di ammortamento della sostenibilità e le diseconomie esterne. In altre parole, se il PIL cresce perché abbiamo venduto per esempio un milione di auto in più, il calcolo non considera il debito di sostenibilità connesso all'impronta energetica e di carbonio nella produzione di auto, che viene sostanzialmente addossata alle prossime generazioni. Un'economia circolare a basso impatto e alta sostenibilità corrisponde a un computo globale significativamente migliore, anche in termini di guadagno di salute.
a. Pianificazione urbana
Interazioni con la salute e la sicurezza delle popolazioni possono emergere dalla diffusa applicazione di azioni di adattamento locale al cambiamento climatico, incluse nella pianificazione territoriale, urbanistica e di settore. Il cambiamento climatico, ma soprattutto gli eventi estremi, stanno generando impatti sanitari di grande rilevanza. In particolare, gli effetti generati dalle ondate di calore e dai fenomeni delle isole di calore aumentano la concentrazione del calore nel tessuto urbano portando a differenziali di temperature tra il centro e la periferia anche di oltre 10° C. Gli effetti negativi del fenomeno riguardano soprattutto la salute umana, la qualità dell’aria e la domanda di energia. In occasione di eventi climatici estremi, la presenza di isole di calore urbane – che possono essere incrementate dalla forma, dalla distribuzione di spazio costruito e non costruito, dalla presenza ed estensione di aree verdi nonché dai materiali che ricoprono le superfici impermeabilizzate dell’area urbana – amplifica gli effetti negativi del caldo, mantenendo le temperature notturne a livelli difficilmente tollerabili per la salute umana. Ma non è solo il calore diretto a incidere negativamente sulla salute: in condizioni atmosferiche anticicloniche e di eccessivo calore, infatti, si ha un maggior livello di inquinanti come l’ozono e il particolato, i quali hanno noti effetti sulla mortalità e sulla morbilità (Musco, 2015).
b. Consumi alimentari
Promuovere stili alimentari più vicini alla dieta Mediterranea, e in particolare ridurre la produzione e il consumo di carne, aiuterebbe a prevenire molte malattie degenerative e infettive (zoonosi). L’agricoltura contribuisce almeno all’11% (secondo stime conservative) delle emissioni totali di gas serra di origine umana di cui la maggior parte si deve all’allevamento. Il gas serra principale emesso negli allevamenti è il metano, le cui emissioni sono largamente dovute agli animali ruminanti a causa della fermentazione nel rumine. Inoltre, il consumo di acqua associato alla produzione di carne è molto elevato: una quota importante dell’acqua usata globalmente nella produzione di cibo riguarda infatti gli allevamenti. In molte regioni italiane, in particolare nella pianura padana, le modalità di spargimento del letame sono all’origine dell’inquinamento da ammoniaca e quindi della trasformazione in particolato (PM2.5), uno dei problemi ambientali più rilevanti di queste regioni. Benché la carne sia un’importante fonte di proteine e contenga diversi nutrienti essenziali (incluse vitamine e ferro), un elevato consumo di carne rossa contribuisce al carico di malattie croniche degenerative, in particolare cardio-vascolari. Vi sono molte fonti alternative di proteine – come i legumi - la cui produzione è più rispettosa dell’ambiente e che potrebbero parzialmente sostituire la carne, portando al doppio beneficio di migliorare la salute e mitigare il cambiamento climatico (cfr. Farchi et al, 2017).
c. Trasporti
Un altro settore in cui è possibile ottenere co-benefici è quello dei trasporti. Una politica di trasporto attivo (bicicletta, piedi, mezzi pubblici) ha il triplo effetto di mitigare le emissioni di gas serra, prevenire le malattie legate all’inquinamento atmosferico (malattie polmonari, tumore polmonare, malattie cardiovascolari, possibilmente anche malattie neurologiche), e aumentare l’attività fisica e dunque prevenire l’obesità e il diabete. L’attuazione dei Piani Urbani per la Mobilità Sostenibile diventa pertanto urgente, soprattutto per le città medie e grandi. È stato calcolato che se abitudini di trasporto attivo (piedi e bicicletta), tipici di città che hanno molto investito in questo settore (es. Copenaghen, Danimarca), fossero estese sistematicamente, i locali sistemi sanitari di paesi delle dimensioni dell’Italia potrebbero risparmiare 15-20 miliardi di euro in 20 anni (Haines, 2017). Modelli analitici sugli effetti combinati del trasporto a bassa emissione e aumento del trasporto attivo a Londra hanno mostrato notevoli benefici potenziali, con la riduzione del rischio di diabete, cardiopatia ischemica, infarto e malattie legate ad uno stile di vita sedentario, oltre che a un ridotto inquinamento dell’aria (Haines, 2017). A tal fine si propone di enfatizzare l’adesione delle città italiane a C40 (rete di città che combinano obiettivi sanitari con obiettivi di mitigazione del cambiamento climatico) (https://www.c40.org/). Oltre alla salute urbana, è decisivo operare nel settore agricolo per l’importante contributo che esso dà al cambiamento climatico e all’inquinamento atmosferico (per esempio nella Pianura Padana) e a ridurre il consumo di biomasse per il riscaldamento domestico (es. legna e pellet).
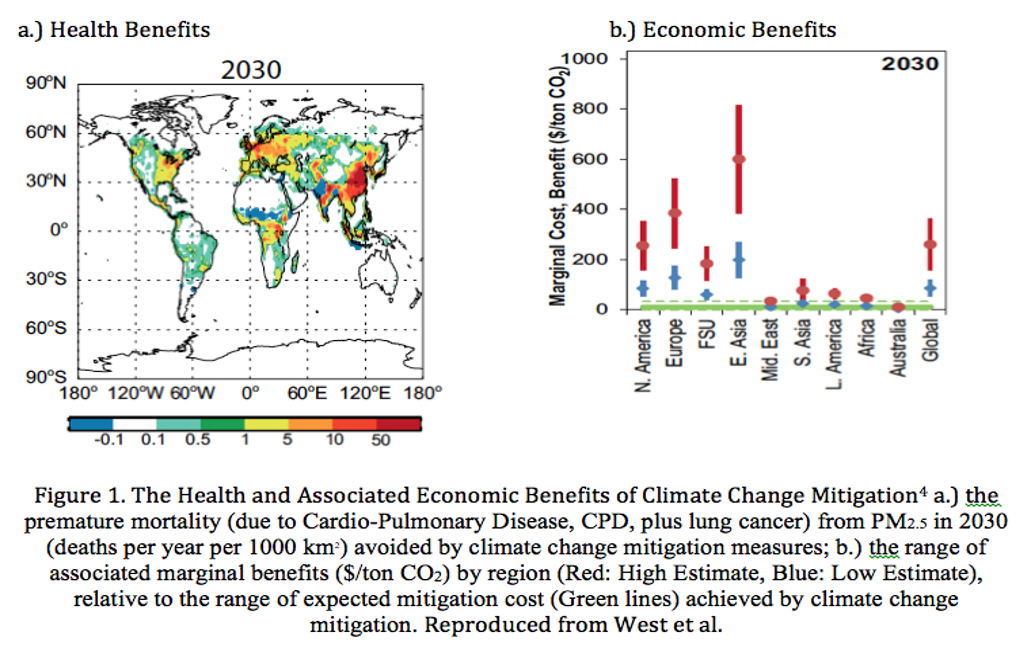
Figura 5 - Un esempio di come benefici per la salute e benefici economici possono associarsi in una politica di mitigazione del cambiamento climatico (CC): a sinistra morti evitate attraverso una riduzione degli inquinanti atmosferici (PM2.5) legata a interventi di mitigazione del CC; a destra stime dei benefici economici associati alla mitigazione del CC (in blu le stime più conservative, in rosso quelle più ottimistiche; in verde i costi dalla mitigazione) (fonte West et al, 2013)
-----------------------------------------------------
1. (Nota a) Vi sono numerosi composti immessi nell’atmosfera che contribuiscono a modificare il clima: anidride carbonica (CO2), carbonio elementare, ossidi d’azoto e gas fluorurati (per citarne alcuni), alcuni dei quali hanno anche conseguenze per la salute. Se le politiche di mitigazione si incentrassero esclusivamente sull’anidride carbonica, si perderebbero le ricadute positive per la salute derivanti da un’azione più ad ampio spettro. Una politica basata esclusivamente su cattura e immagazzinamento della CO2 (carbon capture and storage, CCS) non si accompagnerebbe a tutti i vantaggi dell’eliminazione degli altri contaminanti derivanti dalla combustione di carbone e derivati del petrolio, inclusi il particolato, gli idrocarburi aromatici policiclici, i metalli pesanti e altri ancora.
PROPOSTE SPECIFICHE E OBIETTIVI DA RAGGIUNGERE
Premessa
Come si è mostrato, le politiche di prevenzione sono più efficaci se non sono solo rivolte all’individuo ma hanno anche carattere strutturale ed economico. La finalità è di affiancare alla promozione individuale della salute politiche strutturali (come pianificazione urbana, tassazione e incentivi) che rendono le prime più efficaci e consentono una riduzione delle diseguaglianze. Per esempio, in molti paesi i cibi ultraprocessati hanno visto una progressiva riduzione dei prezzi. È stato stimato che se in UK le fasce sociali più basse (10% della popolazione) dovessero seguire le linee guida per un’alimentazione sana spenderebbero quasi il 70% del reddito in cibo (https://foodfoundation.org.uk/wp-content/uploads/2018/09/Affordability-o...) (non abbiamo dati simili per l’Italia, dove è verosimile tuttavia che il fenomeno sia attenuato). In generale i fenomeni sanitari tendono a seguire di qualche anno le tendenze nelle politiche economiche: per esempio, la concentrazione della distribuzione al dettaglio si è accompagnata ovunque con la diffusione di cibi ultraprocessati e bevande gassate e con la chiusura di piccoli esercizi commerciali, con numerose ricadute negative (desertificazione dei centri storici e diminuita sicurezza; maggiore uso dell’automobile).
Proposta
A. Obiettivi di promozione della salute e i relativi attori interessati:
- Promuovere l’attività fisica a tutte le età, con particolare attenzione ai bambini e ai giovani adulti, incrementando le ore settimanali di attività fisica, sia scolastica sia in altra sede (scuola, trasporto attivo, scelte urbanistiche, sanità); coinvolgere i Medici di Medicina Generale (MMG) ed i pediatri nella promozione dell’attività fisica
- Proteggere i bambini dalla commercializzazione di cibi ricchi in zuccheri, sale e grassi, riducendo a zero la pubblicità in TV rivolta ai bambini e il marketing online (scuola, mass-media)
- Introdurre una tassa del 20% sulle bevande zuccherate (come in molti paesi) e sullo zucchero nei cibi confezionati (governo, MEF)
- Ridurre i consumi di sale attraverso accordi con i produttori (es. panificatori) (governo)
- Limitare i danni da alcol introducendo una tassazione adeguata (governo, MEF)
- Tabacco: rapida standardizzazione delle regole per limitare la pubblicità di tabacco inclusi “plain packages” e messa in pratica degli obiettivi della Framework Convention for Tobacco Control (FCTC). Aumento del prezzo delle sigarette (per esempio un aumento del 10% come aumento sostenibile ed efficace: https://www.ncbi.nlm.nih.gov/pmc/articles/PMC5607587/), sostegno ai centri per smettere di fumare, prescrivibilità dei farmaci per smettere di fumare, campagna dimostrativa nel mondo dello sport (governo, MEF) (vedere approfondimento sotto)
- Stabilire un limite di velocità omogeneo in tutte le aree abitate per ridurre l’impatto degli incidenti e le diseguaglianze sociali (attualmente le aree ricche sono più protette) (governo, infrastrutture, comuni)
- Misure per alleviare la povertà e misure di sostegno alle famiglie in condizioni economiche disagiate (governo)
- Riaffermare l’impegno per un servizio sanitario universalistico, gratuito e finanziato dalla fiscalità generale (governo, MEF, Min. Salute)
- Investire in trasporti pubblici e nel trasporto attivo (governo, infrastrutture, comuni)
- Un’azione incisiva sulle plastiche/bottiglie di acqua minerale: per esempio iniziare con le strutture del SSN per ridurre a zero l’uso delle bottiglie di plastica a partire dal 2020, passando poi al mondo della scuola e al mondo del lavoro (governo)
- Azioni per la riduzione del consumo di biomasse e per limitare lo spargimento del letame in agricoltura e di fanghi residui da impianti di depurazione (fattori responsabili dell’inquinamento nella pianura Padana e in altre località in Italia) (governo)
- Implementare una rete nazionale per raggiungere gli obiettivi di mitigazione del cambiamento climatico, includendo una politica di 100% di energie rinnovabili ed economia a zero-carbonio entro il 2050, anche nella prospettiva dell’economia circolare e del metabolismo urbano (governo, infrastrutture, comuni).
- Attuare il Piano Nazionale di Adattamento al Cambiamento Climatico (Ministero dell’Ambiente e della Tutela del Territorio e del Mare) e i Piani regionali che ne derivano (indicazioni della Conferenza Stato Regioni) al fine di mettere in sicurezza i territori e le aree urbane dagli impatti socio-economici e sanitari degli eventi estremi.
Il Piano Nazionale della Prevenzione indicherà nel 2019 obiettivi quantitativi da raggiungere per alcuni di questi 14 bersagli. È importante non solo che il governo introduca meccanismi concreti di valutazione del progresso raggiunto ma anche che vi sia sufficiente stabilità nel corso del tempo assicurata dagli organi tecnici dello Stato.
In particolare, entro il 2025, si propongono di stabilire obiettivi ed azioni conseguenti atte a:
- Ridurre la prevalenza dei fumatori del 30%, con particolare attenzione ai giovani
- Ridurre la prevalenza di obesità infantile del 20%
- Ridurre la proporzione di calorie assunte da cibi ultraprocessati del 20%
- Ridurre il consumo medio di alcolici del 10%
- Ridurre il consumo di sale del 30%
- Ridurre il consumo di bevande zuccherate del 20%
- Ridurre il consumo medio di carne del 20%
- Aumentare il numero di ore settimanali dedicate all’attività fisica del 10%
Questi suggerimenti sono puramente indicativi e necessitano di una discussione realistica e di un continuo monitoraggio (si veda anche lo studio PROMISE: https://www.richmondgroupofcharities.org.uk/sites/default/files/the_prom...). Gli obiettivi devono essere chiaramente articolati in funzione delle peculiarità’ regionali, tenendo conto delle differenze territoriali nella prevalenza dei fattori di rischio: per esempio, per l’obesità’ infantile la media nazionale è 10.9%, con valori compresi tra 6.9% a Bolzano e 14.4% in Calabria (https://www.epicentro.iss.it/passi/).
B. Obiettivi ambientali
Entro il 2025:
- Ridurre a zero l’uso di plastica da imballaggi e di bottiglie di plastica;
- Ridurre il consumo di biomasse del 50%;
- Ridurre il ricorso all’automobile per gli spostamenti urbani del 20%.
Entro il 2030:
- Ridurre il consumo energetico del 30%;
- Incrementare la quota di energia proveniente da fonti rinnovabili del 30%.
2.1 Altri problemi prioritari che meritano attenzione
a. Salute di genere
Nel 2002 l'OMS ha costituito un Dipartimento per il Genere e la salute della donna, e nel 2007 ha posto tra gli obiettivi quello di formulare strategie nazionali per includere il genere nei programmi e nella ricerca. Le differenze di genere si manifestano in vario modo. È stato ripetutamente osservato che la speranza di vita è più bassa per gli uomini ma lo stesso indicatore in assenza di disabilità è più basso per le donne. In altre parole, le donne vivono più a lungo ma con una maggiore durata di patologie e disabilità, che incidono sulla qualità della vita. La ragioni di questa discrepanza non sono del tutto note ma vi sono alcune interessanti ipotesi. Per esempio, un recente documento del Regional Office for Europe della World Health Organization (http://www.euro.who.int/en/health-topics/health-determinants/gender) affronta in modo sistematico le differenze di genere da una prospettiva maschile, suggerendo che il genere maschile non solo è più esposto ai principali fattori di rischio per le malattie croniche non comunicabili, ma è tradizionalmente meno propenso a programmi di prevenzione primaria e secondaria rispetto al genere femminile e si rivolge all’aiuto sanitario più tardivamente rispetto alle donne. Altre politiche riguardano invece le peculiarità del genere femminile, per esempio le conseguenze del fatto di essere più facilmente soggette a disoccupazione, difficoltà economiche e violenze fisiche e psicologiche. Si propone che le strategie di prevenzione e promozione della salute tengano conto delle differenze di genere.
b. “Fine corsa” del tabacco in Italia
Ogni intervento efficace di lotta al tabagismo fa diminuire in Italia il gettito fiscale dovuto alle accise sul tabacco. Gli operatori economici legati alla produzione, lavorazione e distribuzione dei prodotti del tabacco e i centri di consulenza da essi finanziati esercitano pressioni sui governi usando l’argomento della diminuzione delle entrate dello Stato. Il conflitto fra le istanze economiche (circa 13 mld di €/anno di gettito fiscale, un giro d’affari di oltre 20 mld di €/anno, oltre a circa 200.000 occupati nel settore) e quelle di salute è reale. Le società scientifiche e professionali della sanità pubblica italiana hanno sottoscritto un manifesto per sollecitare lo Stato a definire una strategia di lungo periodo (15-20 anni) per il “fine corsa” del tabacco in Italia, sulla scia di quanto è stato già fatto (Nuova Zelanda, Irlanda, Scozia, Finlandia) o è in via di definizione (Australia, Uruguay, Canada) in molti altri Paesi. Una strategia di lungo periodo di fine corsa del tabacco ha per obiettivo l’armonizzazione degli interventi di riduzione del numero di fumatori con quelli di riequilibrio economico - necessario per compensare le minori entrate fiscali determinate dal calo delle vendite - riorientando le aziende impegnate nella coltivazione del tabacco e nella sua trasformazione e distribuzione verso altre attività produttive di pari o superiore convenienza economica.
c. Ambienti di lavoro
Nonostante le sue specificità, l’ambiente di lavoro richiede un’attenzione particolare sia per le diseguaglianze nella salute ad esso associate (esposizioni chimiche, sovraccarico fisico e psichico), sia perché esso costituisce un contesto (setting) in cui vi sono opportunità di interventi preventivi in generale (inclusi quelli comportamentali e motivazionali). Aree prioritarie sono:
- lo sviluppo di strumenti di conoscenza dei rischi e dei danni da lavoro previsti dal Sistema Informativo Nazionale per la Prevenzione (SINP);
- la creazione di repertori di documentazione circa norme tecniche, buone prassi e linee guida per la prevenzione;
- la promozione di percorsi di responsabilizzazione sociale e di adozione di norme tecniche e buone prassi da parte delle imprese per il miglioramento della sicurezza e della salute globale dei lavoratori;
- lo sviluppo dell’interoperabilità dei sistemi informativi (es INPS e INAIL), anche in collegamento con repertori e banche dati validati, per lo scambio trans-istituzionale di informazioni a livello nazionale e territoriale (incluso il riscontro di violazioni delle norme);
- l’applicazione tempestiva ed efficace della normativa comunitaria sui rischi da sovraccarico biomeccanico, sui rischi da agenti chimici, compresi quelli da cancerogeni, mutageni e interferenti endocrini, e sui rischi da stress lavoro-correlato;
- l’adozione di piani mirati di prevenzione a carattere nazionale, articolati per territori, per agenti e per comparti, con verifica dei loro esiti. In questo come in altri ambiti della prevenzione, l’azione del Piano intende legarsi strettamente con le esperienze dei sindacati, del terzo settore e con le strategie di Responsabilità Sociale di Impresa sempre più focalizzate su sicurezza e benessere sul lavoro.
Questi sono solo alcuni esempi di obiettivi prioritari che dovrebbero anch’essi sottostare a verifiche periodiche con indicatori di processo e di esito.
L’assenza di lavoro - che in Italia riguarda proporzioni preoccupanti di tutte le fasce dell’età adulta ma è pericolosamente concentrata nella fascia d’età 16-35 anni - ha conseguenze dirette sulla salute mentale e comportamentale (carenza di autostima, rancore sociale, percezione di esclusione, esclusione sociale effettiva, autolesionismo, aumentato ricorso ad alcol, fumo e altre droghe) e conseguenze sulla salute fisica mediate dalla minore capacità di acquisto (precarie condizioni abitative, consumo di cibi a basso costo, accesso ridotto ai servizi sanitari e ai farmaci). Tra gli interventi strutturali di prevenzione è opportuna l’inclusione del sussidio di disoccupazione ma è strategica la promozione di una politica di sostegno e di sviluppo dell’occupazione. Se poi l’allocazione dei fondi necessari all’attuazione di tale politica trovasse una via preferenziale e facilitata per le occasioni di lavoro collegate allo sviluppo delle fonti rinnovabili di energia, alla riconversione delle colture agricole e dell’allevamento, al potenziamento e al miglioramento dei trasporti pubblici e allo sviluppo del trasporto attivo urbano, i co-benefici si estenderebbero dalla tutela della salute allo sviluppo economico, alla mitigazione dei cambiamenti climatici e alla tutela dell’ambiente.
d. Disuguaglianze sociali come fattore di rischio indipendente
Una forte enfasi deve essere posta sulla riduzione delle diseguaglianze, sia sociali sia territoriali. Il recente documento della European Environmental Agency sottolinea la forte relazione tra esposizioni a rischio per la salute e diseguaglianze sociali (https://www.eea.europa.eu/articles/how-do-environmental-hazards-affect). Contrariamente a quanto si pensa, le disuguaglianze sociali non vanno considerate esclusivamente come determinanti distali della salute che agiscono sui determinanti prossimali (comportamenti e stili di vita). Le disuguaglianze di reddito, istruzione, condizioni di vita, ruolo lavorativo rappresentano un fattore di rischio per sé (Stringhini et al, 2017; www.lifepathproject.eu), raffrontabile a fattori di rischio quali mancanza di attività fisica e alcol. È stata dimostrata una “incorporazione” (embodiment) delle diseguaglianze socio-economiche - mediata da meccanismi biologici come l’infiammazione cronica (www.lifepathproject.eu)-, che si traduce in perdita di anni di vita e nell’accumularsi di patologie croniche. La posizione sociale come fattore di rischio indipendente spiega la necessità di agire sui determinanti sociali ed economici attraverso misure strutturali, soprattutto di natura fiscale, economica, urbanistica e di welfare, e spiega la relativa inefficacia di una promozione della salute basata esclusivamente su azioni focalizzate sulla modificazione degli stili di vita. Queste nuove osservazioni scientifiche portano anche a valutare con maggiore attenzione il ruolo causale dello stress cronico e della salute mentale sulla qualità della vita delle persone, che vanno enfatizzate tra le azioni centrali del PNP.
2.2 Obiettivi ambientali
La necessaria interazione tra iniziative preventive sanitarie e iniziative ambientali merita una trattazione specifica. Vi sono alcuni settori in cui si possono ottenere grandi successi.
In particolare è necessaria una valutazione (Technology Assessment) delle nuove tecnologie che consenta di ridurre gli impatti ambientali, per esempio:
- soluzioni urbanistiche che promuovano il trasporto attivo e facilitino l’accesso ad aree verdi, strutture sportive e rivendite di cibo fresco (smart cities);
- packaging alimentare attivo per il monitoraggio della qualità, origine e stato di conservazione dei cibi;
- ciclo del rifiuto, trasformazione dello scarto in materia prima per produrre materiali a bassissimo impatto ambientale;
- riduzione del carbon-fingerprint e del water-fingerprint nella manifattura.
La plastica prodotta è paragonabile alla massa totale di esseri viventi complessiva ed è pertanto onnipresente anche sotto forma di micro- e nano-plastiche. I meccanismi di interazione di queste ultime a livello genetico e cellulare sono ancora ignoti (ma vi sono dati iniziali sull’interferenza con il metabolismo cellulare, specie a causa delle sostanze tossiche adsorbite sulle nanoplastiche). È necessaria una politica di introduzione progressiva di prodotti biodegradabili veri (cioè realmente biodegradabili a breve termine e non semplicemente compostabili), con politiche di defiscalizzazione volte a impostare una sostituzione progressiva e sostenibile delle plastiche da petrolio. I 30 milioni di tonnellate di scarto vegetale prodotti in Europa dall'industria alimentare ogni anno potrebbero generare circa 20 milioni di tonnellate di plastica da cellulosa (totalmente biodegradabile), ma al momento nessun paese incentiva queste tecnologie.
Ruolo delle contaminazioni ambientali
Oltre al ruolo ben conosciuto dell’inquinamento atmosferico, è di interesse l’impatto sulla salute dell’inquinamento da derivati della plastica e da sostanze chimiche in generale. Un esempio rilevante è costituito da una categoria di sostanze, definite interferenti endocrini, che alterano la funzione del sistema endocrino. Nel 2016, su richiesta della Presidenza del Consiglio dei Ministri, il Comitato Nazionale di Biosicurezza, Biotecnologie e Scienza della Vita ha pubblicato un aggiornamento circa il ruolo degli interferenti endocrini per la salute dei cittadini. La finestra più sensibile per l’esposizione agli interferenti endocrini è durante le fasi critiche dello sviluppo, come il periodo fetale e la pubertà. Desta particolare preoccupazione l’apparente aumento di incidenza di patologie endocrine, inclusa l’infertilità, e delle malattie su base immunitaria (incluse le malattie autoimmuni). Inoltre va considerata con attenzione la denatalità in parte associata con l'infertilità e in larga parte con cambiamenti culturali. I più recenti dati ISTAT confermano la tendenza demografica caratterizzata da sempre meno nascite (da 1,45 figli per donna nel 2008 a 1,32 nel 2017). Quale sia il ruolo svolto dai fattori ambientali come causa di infertilità è ancora largamente da indagare.
Tra le altre emergenze ambientali recenti, emblematico è il caso dell’inquinamento da sostanze perfluoroalchiliche (PFAS), evidenziato in numerose aree dell’Italia e in altri paesi, anche con misurazioni nel sangue di campioni di cittadini. Gli effetti sulla salute sono in corso di indagine ma vi sono osservazioni su importanti effetti metabolici.
Riguardo alle esposizioni ambientali, sottolineiamo che è spesso molto complesso stabilire un nesso causale tra esposizioni e malattie o altri esiti biologici. L’Italia dovrebbe dotarsi di un sistema di valutazione sistematica delle prove di tossicità delle sostanze presenti nell’ambiente, in modo da consentire una stima tempestiva (qualitativa e quantitativa) dei rischi e dei possibili impatti, secondo le procedure utilizzate dall’EPA negli USA o dalla IARC. Si propone di istituire, presso il Ministero della salute, un Comitato permanente di Esperti in valutazione quali-quantitativa dei rischi ambientali e professionali.
2.3 Ricerca scientifica
La ricerca scientifica è centrale per giungere in tempi brevi a una sistematizzazione e a un aggiornamento continuo degli interventi efficaci di prevenzione (Evidence Based Prevention), uniforme sul territorio nazionale. Una promozione attiva della ricerca in prevenzione (adeguatamente finanziata) deve affiancare il sistema delle sorveglianze, e superare l’attuale carenza di valutazioni costi/benefici attendibili delle azioni di prevenzione (si ricorda a questo proposito che l’articolo 12 della legge 502/1992 assegnava l'1% del Fondo sanitario nazionale alla ricerca e ad alcune altre funzioni, pari quindi a più di un miliardo di euro contro l’attuale investimento di circa 200 milioni di euro).
La ricerca scientifica dovrebbe rappresentare la base razionale di ogni intervento di prevenzione, non escluse le misure di formazione e comunicazione messe in campo a sostegno della prevenzione.
Il Piano Nazionale delle Prevenzione dedica un capitolo al “Piano della ricerca in prevenzione”, individuando obiettivi, aree di interesse e nuove forme di valutazione della ricerca che vadano oltre i parametri dell’”eccellenza scientifica” (misurata sotto forma di citazioni o Impact Factor), per cogliere e quantificare la dimensione del ritorno sociale degli investimenti nella ricerca (esperienze di questo tipo sono già in corso in Italia e in Europa nell’ambito delle malattie neurologiche, per esempio il progetto europeo MultiAct).
In particolare, nelle aree in condizioni ambientali e sanitarie critiche (dove è più alta la percezione del rischio) si dovrebbero sperimentare in modo sistematico ricerche epidemiologiche partecipate con la popolazione locale e sempre accompagnate da una adeguata comunicazione del rischio.
2.4 Comunicazione
Come riconosciuto dal Piano, la comunicazione è vitale per la prevenzione, sia in termini di consapevolezza (health literacy) sia di partecipazione della popolazione e dei professionisti della salute. Si potrebbe anzi dire che la comunicazione è una prima forma di promozione della salute.
La comunicazione deve accompagnare gli interventi di prevenzione ad ogni livello. A questo proposito, considerando il carattere di coordinamento del Piano Nazionale di Prevenzione, è compito della Direzione Generale della Prevenzione predisporre un “Piano generale di comunicazione” - conseguente a un attento censimento e ascolto delle iniziative già in atto - in grado di declinare le nuove azioni di comunicazione secondo:
- I diversi livelli di governo e attuazione della prevenzione sul territorio;
- Le differenze di genere e le specifiche problematiche di salute connesse;
- Le differenze socioeconomiche della popolazione, con i diversi bisogni espressi a seconda dei livelli di istruzione e degli ambienti di vita;
- Le diverse età della vita e i relativi bisogni di informazione e comunicazione;
- I diversi contesti (setting) di intervento (scuola, azienda, etc.);
- I diversi ambienti di riferimento con le necessarie esigenze di forme specifiche di comunicazioni del rischio.
Tale Piano generale della comunicazione dovrà inoltre censire le possibili interazioni con i diversi attori della prevenzione (privato profit e no profit, sindacati, enti locali, articolazioni del SSN, etc.) e disporre di un adeguato finanziamento.
Per quanto attiene alle “azioni centrali” di pertinenza diretta del Piano, si avvieranno alcune sperimentazioni di comunicazione di ambito nazionale dirette a temi e soggetti identificati come prioritari dal Piano: in particolare si suggerisce una azione di comunicazione mirata ai medici di medicina generale (da concordare con Fnomceo) tesa al loro coinvolgimento nella prevenzione.
Conclusioni
Nell’Appendice riportiamo una parte relativa alle implicazioni organizzative per il SSN delle nostre proposte e alla sostenibilità finanziaria della politica di prevenzione. Lo Stato italiano spende oggi per la Sanità’ circa 114 miliardi all’anno. Il 5% di questa cifra finanzia il sistema ordinario della prevenzione (personale e prestazioni, compresa la sicurezza alimentare e la veterinaria). Ulteriori 200 milioni sono un fondo vincolato aggiuntivo legato ai programmi del Piano Nazionale della Prevenzione, cui le regioni accedono ciascuna con la quota di accesso con cui si ripartisce l’intero fondo. Riteniamo che questa cifra debba essere sostanzialmente aumentata, in considerazione del fatto che la prevenzione ha un impatto positivo sulla salute dei cittadini ma anche sull’economia. Inoltre, incoraggiamo fortemente l’inclusione della prevenzione primaria in tutte le politiche, alla luce della filosofia dei co-benefici che abbiamo illustrato. Il Piano Nazionale della Prevenzione è un’importante occasione per stimolare l’intersettorialità (a partire dalla collaborazione tra i Ministeri), per iniettare innovazione nelle attività preventive, per esempio tramite un’estesa informatizzazione, e per diffondere la pratica delle valutazioni degli esiti e non solo dei processi, ponendo obiettivi realistici e a breve termine.
APPENDICE
3.1 Modelli organizzativi nel Piano Nazionale della Prevenzione
Il principio dell’intersettorialità, che ispira le politiche della prevenzione, necessita di essere praticato, ad ogni livello, attraverso modelli gestionali sistematici e non occasionali. Una chiave è rappresentata dall’introduzione di strumenti formali per la valutazione dell’impatto sulla salute dei piani e programmi strategici per le politiche energetiche, ambientali, del lavoro, di sviluppo economico, ad esempio nell’ambito delle procedure di Valutazione Ambientale Strategica (nazionali e regionali).
Il Piano Nazionale della Prevenzione descrive i percorsi per l’introduzione di modelli di governo e gestione intersettoriale, anche attraverso iniziative di formazione, prevedendo l’adozione di procedure di valutazione degli impatti sulla salute (a partire dagli strumenti di pianificazione e di autorizzazione vigenti).
Un tema importante è rappresentato dalle interazioni tra mondo sanitario e mondo ambientale, poiché a tutt’oggi i linguaggi e gli obiettivi sono largamente diversi. È necessario operarsi per una formazione comune e lo sviluppo di un sistema pubblico integrato per la protezione della salute. Se, infatti, negli ultimi anni si è consolidata con successo l’esperienza del Sistema Nazionale di Protezione Ambientale, articolato in un riferimento nazionale (ISPRA) e agenzie regionali (a loro volta organizzate secondo dipartimenti provinciali o di area vasta), la sanità pubblica è frammentata in una molteplicità di modelli organizzativi e di interlocutori che rende difficile la definizione di percorsi omogenei di integrazione tra ambiente e salute. Occorre dare in primo luogo seguito a livello nazionale alle disposizioni dell’art. 7 quinquies del D.lgs. 229/1999 per la definizione da parte del Ministero della Salute e del Ministero dell’Ambiente di “un accordo quadro per il coordinamento e la integrazione degli interventi per la tutela della salute e dell'ambiente che individua i settori di azione congiunta ed i relativi programmi operativi”. Tale percorso è preliminare all’individuazione di specifici indicatori per il monitoraggio dei LEA nel sistema integrato ambiente-salute (al momento non sono stati resi noti indicatori per la griglia di valutazione in materia di ambiente-salute, nonostante l’introduzione dei nuovi LEA per la prevenzione), nonché all’adozione da parte delle regioni di “modalità e livelli di integrazione fra politiche sanitarie e politiche ambientali” in grado di rendere esigibili livelli omogenei sul territorio nazionale.
In questa prospettiva appare fondamentale favorire le potenziali interazioni tra il Piano Nazionale per la Prevenzione e il Piano Nazionale per l’Adattamento ai Cambiamenti Climatici, soprattutto nelle derivazioni dei piani regionali di adattamento, dove essi siano stati avviati (come ad esempio in Lombardia, Sardegna, Emilia Romagna) o nelle sperimentazioni sviluppate in alcune città italiane (tra queste Milano, Mantova, Bologna, Padova, Ancona, Venezia, ecc.).
L’indiscutibile contributo che il sistema delle cure primarie può offrire in termini di promozione della salute, comunicazione del rischio ma anche sorveglianza dei determinanti collettivi e individuali di salute, deve trovare un inquadramento formale negli accordi di livello nazionale con la Medicina Generale, che devono disciplinare modalità e contenuti di una collaborazione non volontaristica alle attività di prevenzione, anche in termini di condivisione di strumenti integrati di sorveglianza ambiente e salute.
Va anche fortemente sottolineata la necessità di affiancare gli strumenti di pianificazione del territorio con competenze di tipo sociologico e antropologico. Molti interventi di successo, come la prevenzione dell’abuso di sostanze tra gli adolescenti in Islanda, si sono basati su interventi comunitari volti a rafforzare i legami sociali.
Un contributo fondamentale alla realizzazione degli obiettivi di prevenzione può derivare, inoltre, dal ruolo svolto dalle farmacie di comunità. Infatti, tenuto conto delle competenze professionali del farmacista, nonché della presenza capillare delle farmacie sull’intero territorio nazionale, il nuovo modello della farmacia dei servizi, delineato dalla L. 69/2009 e dai relativi decreti attuativi, può garantire un’efficace azione di orientamento ed educazione sanitaria, anche mediante la promozione di specifiche attività di prevenzione primaria e secondaria.
3.2 Modalità di verifica del raggiungimento degli obiettivi
Occorre consolidare e rafforzare i sistemi di sorveglianza epidemiologica, da un lato istituzionalizzandoli al di là di specifici progetti (come nel caso del progetto “Sentieri” o del Sistema Nazionale di Allerta Ondate di Calore), dall’altro rafforzando i centri di coordinamento nazionali e istituendo centri di coordinamento regionale. In questo percorso è opportuno puntare a consolidare le esperienze di successo esistenti, per non dissipare il bagaglio di buone prassi e di professionalità maturate, avviando al tempo stesso la creazione di competenze diffuse per ridurre le attuali importanti differenze geografiche nella produzione di conoscenze epidemiologiche, restituendo informazioni complete, affidabili e di qualità comparabile.
Negli ultimi tre anni sono intervenuti diversi provvedimenti legislativi sul tema della sorveglianza epidemiologica, in ultimo la recente Legge 22 marzo 2019, n. 29, di “Istituzione e disciplina della Rete nazionale dei registri dei tumori e dei sistemi di sorveglianza e del referto epidemiologico per il controllo sanitario della popolazione”.
Con il DPCM 12 gennaio 2017 di introduzione dei LEA, nel macrolivello assistenziale della prevenzione è stata inserita la “Sorveglianza e prevenzione delle malattie croniche, inclusi la promozione di stili di vita sani ed i programmi organizzati di screening; sorveglianza e prevenzione nutrizionale”. Il Programma prevede tra le componenti la predisposizione del “Profilo di salute della comunità” a partire dalla “Disponibilità e utilizzo delle informazioni tratte dai sistemi di sorveglianza correnti (malattie infettive, malattie croniche e incidenti stradali, domestici e infortuni, stili di vita, percezione dello stato di salute, ricorso ai servizi sanitari), da rilevazioni che coinvolgono la comunità, al fine di: analizzare i bisogni della popolazione; individuare i rischi della popolazione e dell’ambiente; valutare l’impatto sulla salute di interventi sanitari, ambientali e sociali.”
Inoltre, con il DPCM del 3 marzo 2017 – in attuazione dell’articolo 12, comma 11, del decreto-legge n. 179 del 2012, convertito, con modificazioni, dalla legge n. 221 del 2012 – sono state definite le modalità di sviluppo dei sistemi di sorveglianza e di registri di mortalità, di tumori e di altre patologie. Il DPCM ha promosso 31 diversi sistemi di sorveglianza, in buona parte istituiti presso l’Istituto Superiore di Sanità (ISS), mentre alcuni fanno capo al Ministero della Salute, e 15 registri di patologia di rilevanza nazionale, al fine di realizzare una raccolta sistematica di dati sanitari, trattati nel rispetto della riservatezza.
3.3 Sviluppo tecnologico per la prevenzione
È importante pensare allo sviluppo tecnologico anche nel settore della produzione, interpretazione e uso delle informazioni utili per la prevenzione.
Per gli operatori sanitari si propone di sviluppare strumenti di e-medicine per aiutare gli operatori nelle attività di prevenzione e per monitorare i risultati (cfr. https://www.gov.uk/government/news/new-tools-to-help-health-professional...).
Ai fini di un programma nazionale di prevenzione occorre sviluppare innanzitutto un sistema efficace e condiviso di cartella clinica elettronica che standardizzi sia il tipo di informazione che l’accesso degli utenti. Fino ad oggi, l’eHealth si è incentrata sulla dematerializzazione dei flussi (Fascicolo Sanitario Elettronico; cartelle Cliniche Elettroniche; ricette elettroniche) e la telemedicina, non riuscendo ancora a soddisfare i bisogni delle persone a livello di comunità, specie nella prevenzione primaria. L’Agenda Digitale del Piano Triennale per l’Informatica nella Pubblica Amministrazione 2019 – 2021, in coerenza con il Piano di azione europeo sull’eGovernment, ed il Patto per la Sanità Digitale rappresentano strumenti importanti per promuovere la trasformazione digitale.
L’innovazione digitale può esercitare un ruolo chiave sia nell’evoluzione dei modelli assistenziali che in quelli organizzativi, non come una variante dell’offerta bensì come un processo di trasformazione del Servizio Sanitario per rendere più efficiente l’attività dei professionisti sanitari e migliorare la qualità del servizio, ottimizzando le risorse e mirando a una sanità di migliore qualità anche nella percezione dei cittadini. È necessario parallelamente un processo di coinvolgimento dei cittadini affinché divengano a loro volta attori del sistema sanitario e delle attività di prevenzione.
Per le attività inter-settoriali si suggerisce di razionalizzare i sistemi informativi già esistenti (non solo sanitari) e metterli in rete per usarli al fine di verificare le tendenze storiche, per esempio nei consumi, nell’uso dei trasporti (trasporto attivo), nell’esercizio fisico e in obiettivi ambientali come quelli proposti sopra. Molto utile come strumento di monitoraggio è il sistema di osservazione longitudinale sviluppato dall’ISTAT. Sarebbe inoltre utile identificare una particolare area geografica in cui i diversi interventi vengano sperimentati e valutati nel contesto di iniziative di pianificazione urbana (per esempio una smart city nella rete C40). Occorre garantire la piena fruibilità dei dati individuali raccolti a vario titolo nel contatto con gli operatori e con i servizi del SSN, promuovendo da un lato la compiuta attuazione del Fascicolo Sanitario Elettronico, dall’altro assicurando soluzioni (normative e tecnologiche) per l’utilizzo a scopi di ricerca ed epidemiologici: se da un lato è senz’altro vero che deve essere compiuto uno sforzo di valorizzazione del contributo conoscitivo dei dati già disponibili, dall’altro intere aree di interesse non vedono adeguata copertura da parte dei sistemi informativi (ad esempio, la disabilità e la salute riproduttiva).
È importante che in tutti gli interventi pubblici si introduca la cultura della valutazione di efficacia e di impatto sfruttando le nuove tecnologie informative.
Un passaggio ineludibile è la costruzione di una piattaforma integrata di dati ambientali e sanitari a supporto del governo, della programmazione, del monitoraggio e della valutazione degli interventi di protezione della salute e dell’ambiente. Occorre pertanto definire contenuti, metodi, modalità di interconnessione dei flussi sanitari e dei dati ambientali a livello nazionale e regionale, nonché delle procedure di accesso e pubblicazione. Più in generale, l’esigenza di cogliere le eterogeneità territoriali e temporali dei profili di salute per la programmazione di interventi basati su prove scientifiche richiede la disponibilità su base ordinaria di accesso e di interconnessione a basi di dati che forniscano informazioni di tipo socio-demografico, economico, occupazionale, ecc.
3.4 Il finanziamento della prevenzione
Il tema del finanziamento del PNP e più in generale della prevenzione è uno dei problemi più importanti. Con i 114 miliardi del Fondo Sanitario Nazionale si finanzia tutto il SSN, cioè i LEA. Il 5% di questa cifra finanzia il sistema ordinario della prevenzione (personale e prestazioni, compresa la sicurezza alimentare e la veterinaria). Ulteriori 200 milioni sono un fondo vincolato aggiuntivo legato ai programmi del Piano Nazionale della Prevenzione, cui le regioni accedono ciascuna con la quota di accesso con cui si ripartisce l’intero fondo. Per esempio, la Puglia, che ha una quota di accesso pari a circa il 6%, riceve circa 7 miliardi per mantenere tutto il suo sistema sanitario regionale, e una quota pari a 12 milioni per le azioni del suo piano regionale di prevenzione (che dura 5 anni). In sostanza, molto poco è destinato ad avviare politiche di prevenzione diverse da screening e vaccinazioni. All’introduzione dei nuovi LEA non è seguito il decreto sulla tariffazione delle nuove prestazioni, rendendo di fatto il provvedimento solo virtuale. Questo è tanto più vero per la prevenzione, che è articolata in programmi per i quali non sono stati definiti standard di costi o di modelli organizzativi.
Gli attuali meccanismi di riparto del Fondo Sanitario Nazionale prevedono per l’area della prevenzione la quota capitaria secca, mentre eventuali esigenze specifiche di interventi di prevenzione (primaria o secondaria) e di promozione della salute - pur evidenziati dai sistemi di sorveglianza - non sono contemplati. La diversa prevalenza di fattori di rischio non porta alla definizione di specifiche e adeguate linee di finanziamento destinate a programmi di intervento in grado di rimuovere le differenze territoriali.
Tutte le previsioni normative di introduzione/consolidamento di sistemi di sorveglianza sono accompagnate da clausole di invarianza economica e, in generale, non appare delinearsi alcun investimento infrastrutturale/tecnologico/organizzativo, tantomeno con caratteristiche di innovazione.
Il redigendo nuovo Patto per la Salute sembra orientato a confermare l’entità del finanziamento per il Piano Nazionale di Prevenzione stanziato per il precedente biennio, pari a 200 M€, cifra evidentemente formulata a prescindere dai contenuti e dalle reali esigenze operative del Piano.
Peraltro, gli Obiettivi di Piano non risultano davvero efficaci nel vincolare i finanziamenti agli specifici interventi cui sarebbero destinati, anche in virtù del meccanismo di formulazione e rendicontazione degli stessi, in particolare nelle regioni con maggiori problemi economici (praticamente tutte le regioni del mezzogiorno), che hanno subito negli ultimi anni una notevolissima contrazione del personale sanitario. Questo determina una diseguale distribuzione degli interventi di promozione della salute e di prevenzione sul territorio nazionale, che non può che esitare in un ulteriore aggravamento delle diseguaglianze di salute.
Risulta pertanto indispensabile formulare una valutazione dei costi associati alle previsioni del Piano, sia di livello nazionale, sia di livello regionale per garantirne la fattibilità. Occorre altresì prevedere meccanismi di audit e di accompagnamento per le Regioni che, a fronte di una programmazione adeguata degli interventi, mostrino difficoltà nel raggiungimento dei risultati per motivi strutturali.



