Gli annunci sull'imminente disponibilità del sangue artificiale, prodotto cioè con mezzi chimici o in laboratorio, sono frequenti e ricorrenti. Per esempio, ricercatori Inglesi hanno recentemente dichiarato in The Independent di essere nella fase di realizzazione di un progetto per produrre il sangue umano dalla coltura in laboratorio di cellule staminali. Il nostro Istituto Superiore di Sanità ha in corso un progetto simile.
Siamo dunque vicini ad avere il sangue prodotto in provetta, e a non avere più bisogno delle donazioni?
La risposta è no, ed è un no perentorio che delude i clinici e i malati che utilizzano le trasfusioni di sangue ma, soprattutto, gli enti militari: i più interessati ad avere sangue disponibile in grandi quantità, in guerra come pure in situazioni catastrofiche legate ad atti terroristici. Per questi scopi, delle varie componenti del sangue quella che maggiormente interessa sono i globuli rossi, che trasportano l'ossigeno ai tessuti attraverso l'emoglobina che contengono. Importanti e necessarie sono anche le piastrine, che arrestano le emorragie; i globuli bianchi, che combattono le infezioni batteriche e virali; e il plasma, che contiene in fase liquida tante proteine essenziali per processi vitali.
Torniamo ai globuli rossi, e alla loro produzione da cellule staminali: come quelle ottenibili, senza sollevare problemi etici, dal sangue del cordone ombelicale al momento del parto. Isolando le cellule staminali dal sangue del cordone, e aggiungendo ad esse opportuni e specifici fattori che le fanno crescere e differenziarsi, è sicuramente possibile ottenere globuli rossi (Koller 1993). Abbiamo quindi il sangue in provetta? I problemi sorgono quando si considerano sia il fattore costo che quello legato alle quantità di globuli rossi necessari per ottenere l'equivalente di una trasfusione di sangue. Un'unità di sangue da donatore contiene circa 2000 miliardi di globuli rossi, per produrre i quali bisognerebbe occupare un'area di laboratorio equivalente a due campi di tennis per far crescere in coltura le cellule staminali con le tecniche attualmente disponibili (Giarratana 2005)! E le sostanze necessarie per far crescere le cellule (vari fattori di crescita come l'eritropoietina, l'interleuchina 3 e altre) costerebbero circa 6.000 euro (Giarratana 2005, Baek 2008): quando il costo per un ospedale di una unità di sangue da donatore non è superiore a 150 euro! Naturalmente, è possibile che questi limiti dettati dai costi e dalla grande quantità di globuli rossi necessari per una trasfusione possano essere nei prossimi anni superati con sistemi di coltura più efficienti, nonché attraverso l'impiego di fattori di crescita meno costosi. Al momento, nonostante un'intensa attività di ricerca finanziata soprattutto dai militari (come la US Defence Advanced Research Program Agency, USDARPA), la produzione su larga scala in laboratorio dei globuli rossi (e delle altre cellule del sangue) è ben lontana dal raggiungere quelle quantità che sarebbero necessarie per dare un contributo significativo alle necessità trasfusionali. Né vi sono molte speranze di produrre con la chimica sostanze capaci di trasportare ai tessuti l'emoglobina: molti composti sperimentati negli ultimi 20 anni si sono dimostrati non solo inutili ma dannosi! Essi infatti catturano non solo l'ossigeno, ma anche un importante protettore dei vasi sanguini come il nitrossido: causando così malattie cardiovascolari come infarto miocardico e ictus cerebrale. E' dunque falso che avremo presto il sangue "artificiale", e dobbiamo continuare a contare su quello delle donazioni umane.
Le donazioni sono sufficienti per le necessità terapeutiche?
In generale, la risposta è positiva per l'Italia, con qualche distinguo. Prendiamo di nuovo come riferimento i globuli rossi. Nella più recente statistica, in Italia vengono effettivamente trasfuse 43 unità di queste cellule per ogni 1000 abitanti; ci piazziamo al nono posto in Europa e siamo sicuramente ben al di sopra del limite di 20 unità per 1000 abitanti, che è un indice di insufficiente disponibilità! La domanda è: come mai allora si sente continuamente parlare di carenze e di drammatici appelli a donare più sangue? Nel Sud la situazione non è così buona come nel Nord. Si assistono poi a problemi di mancanza durante i periodi delle grandi vacanze, e comunque nei periodi festivi. La più numerosa associazione di donatori volontari si è recentemente lamentata che il decreto anti-fannulloni del ministro Brunetta (che pare comporti una decurtazione dello stipendio di circa 20 euro al giorno se il donatore di sangue si assenta dal lavoro per la donazione) abbia portato ad una diminuzione significativa delle donazioni!
Se quindi la raccolta di sangue in Italia è sufficiente per soddisfare le necessità cliniche, la trasfusione di sangue è sicura?
In genere, la percezione di insicurezza della trasfusione è legata alla possibilità di trasmissione di infezioni, soprattutto da virus come quelli dell'AIDS (HIV) e delle epatiti B e C (HBV e HCV). Molta strada è stata fatta in questi anni per minimizzare il rischio di trasmissione con la trasfusione di questi virus: sia attraverso una migliore selezione dei donatori, che attraverso il controllo del sangue donato con tecniche sempre più capaci di rivelare minime quantità di virus (come il NAT, nucleic acid testing). All'inizio degli anni '60 il rischio di epatite da trasfusioni era enorme, un caso su quattro (Figura 1, Alter 2000).Attualmente, in Italia e altrove, i rischi residui di trasmissione di virus con il sangue sono minimi: 1 caso su 5 milioni di donazioni per trasmissione di HCV e 1 su un milione per HIV, mentre il rischio del virus dell'epatite B è po' più alto (1 su 500.000), anche se in assoluto sempre molto basso (Velati 2008). Si può quindi concludere che la trasfusione di sangue non è mai stata sicura come ora, in Italia come negli altri paesi industrializzati che hanno applicato la NAT. Ma il rischio zero non esiste con un agente di derivazione biologica come il sangue da donazione umana. Né si possono poi ignorare i rischi associati all'errore umano. Quello di trasfondere sangue incompatibile è infatti ben più alto che quello di trasmettere infezioni, variando da 1 su 50.000 a 1 su 100.000 trasfusioni (Vamvakas 2009).
Figura 1| Rischio di epatite dopo trasfusione di sangue
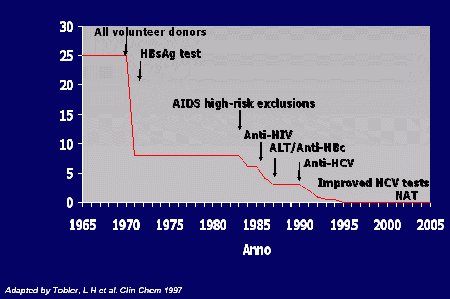
L'asse verticale indica la frequenza, in numero di casi per cento trasfusioni, di infezioni d virus ematogeni (HIV, epatite C e epatite B) dal 1965 (prima della disponibilità di ogni metodo per rivelare l'epatite B) fino ai giorni nostri (anni solari sull'asse orizzontale).
Se il sangue artificiale è ancora lontano, cosa si può fare per migliorare?
Razionalizzare al massimo il buon uso del sangue. Il Direttorato per la Qualità in Sanità dell'Unione Europea (http://www.edqm.eu) ha radunato il 24 e 25 Aprile 2009 a Wilbad Kreuth (Germania) 110 esperti di trasfusione del sangue proveniente da 38 paesi. Hanno partecipato anche esperti che rappresentavano i clinici utilizzatori delle trasfusioni, come chirurghi, anestesisti ed ematologi. Lo scopo di questa conferenza multidisciplinare era quello di aggiornare le raccomandazioni sull'uso ottimale delle trasfusioni, già prodotte 10 anni prima sempre a Wilbad Kreuth. Le raccomandazioni saranno pubblicate nell'ottobre del 2009.
Bibliografia
- Koller MR, Palsson BO. Review: Tissue engineering: Reconstitution of human hematopoiesis ex vivo. Biotechnol.Bioeng. 1993;42:909-930.
- Giarratana MC, Kobari L, Lapillonne H et al. Ex vivo generation of fully mature human red blood cells from hematopoietic stem cells. Nat.Biotechnol. 2005;23:69-74.
- Baek EJ, Kim HS, Kim S et al. In vitro clinical-grade generation of red blood cells from human umbilical cord blood CD34+ cells. Transfusion 2008;48:2235-2245.
- Alter HJ, Houghton M. Clinical Medical Research Award. Hepatitis C virus and eliminating post-transfusion hepatitis. Nat.Med. 2000;6:1082-1086.
- Velati C, Romano L, Fomiatti L, Baruffi L, Zanetti AR. Impact of nucleic acid testing for hepatitis B virus, hepatitis C virus, and human immunodeficiency virus on the safety of blood supply in Italy: a 6-year survey. Transfusion 2008;48:2205-2213.
- Vamvakas EC, Blajchman MA. Transfusion-related mortality: the ongoing risks of allogeneic blood transfusion and the available strategies for their prevention. Blood 2009;113:3406-3417



